Cánceres colorrectales familiares: poliposis adenomatosa familiar (PAF)
encontrar mi
¿Qué es la poliposis adenomatosa familiar (PAF)?
Cada año, alrededor de 154.000 personas en los Estados Unidos son diagnosticadas con cáncer colorrectal. Aproximadamente 5 de cada 100 casos de cáncer colorrectal pueden deberse a anomalías genéticas (cambios o mutaciones genéticas) hereditarias (transmitidas de padres a hijos). Una de estas anomalías genéticas es la poliposis adenomatosa familiar (PAF). La PAF es muy poco frecuente y causa menos de uno de cada 100 casos de cáncer colorrectal al año.
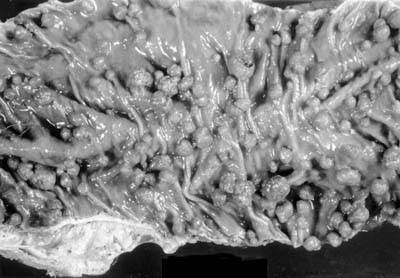
Los pólipos adenomatosos se denominan lesiones precancerosas y algunos probablemente se conviertan en cáncer. Las personas con PAF pueden tener cientos o miles de pólipos. Cuantos más pólipos tenga, mayor será su riesgo de cáncer colorrectal. Si tiene PAF, la edad promedio de aparición de los pólipos (cuando comienzan) es de 16 años. Tener PAF aumenta el riesgo de desarrollar cáncer colorrectal a los 40 años, a menos que le extirpen el colon.
La FAP también puede aumentar el riesgo de otros tipos de cáncer, como estómago, intestino delgado, pancreático, árbol biliar, hepatoblastoma, meduloblastoma y cánceres papilares de tiroides. La FAP también puede aumentar el riesgo de otros problemas no cancerosos como:
- Fibromas y quistes en la piel de la cara, cuero cabelludo, brazos y piernas.
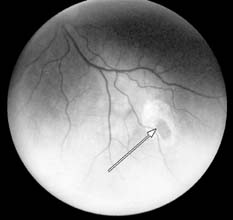
- Algunas personas presentan una peca en la retina llamada hipertrofia congénita del epitelio pigmentario retiniano (CHRPE). Es probable que una persona con PAF la presente en ambos ojos.
- Problemas dentales, como dientes adicionales o faltantes, raíces fusionadas o tumores no cancerosos de la mandíbula.
- Osteomas (crecimientos óseos) en la mandíbula.
- Masas en las glándulas suprarrenales (glándulas pequeñas ubicadas encima de los riñones).
- Tumores desmoides, tumores benignos de crecimiento lento en el abdomen (vientre). Pueden causar problemas de salud al presionar órganos y tejidos cercanos.
Si tiene alguno de estos problemas de salud, hable con su proveedor sobre la posibilidad de realizarse una prueba para detectar FAP.
Pruebas genéticas, detección y diagnóstico de la FAP
El gen que causa la PAF se denomina gen de la Poliposis Adenomatosa Coli (APC). Existen más de 300 mutaciones (cambios) diferentes en el gen APC que pueden causar PAF. La ubicación de la mutación en el gen suele estar relacionada con el número de pólipos, la edad de aparición y otros factores. La PAF es un trastorno hereditario autosómico dominante. Esto significa que un niño con un progenitor afectado tiene una probabilidad del 50% de heredar la mutación. Hasta 1 de cada 3 personas con PAF presenta mutaciones de novo, lo que significa que no tienen antecedentes familiares de la mutación.
La FAP se diagnostica cuando se encuentran más de 100 pólipos adenomatosos durante una colonoscopia o cuando pruebas genéticas se realiza en una familia con antecedentes de PAF. Una vez diagnosticado, los demás familiares deben hacerse la prueba de PAF.
Las pruebas genéticas pueden detectar anomalías. Hay algunos aspectos que debe considerar al realizar pruebas genéticas:
- Piense en cómo los resultados afectarán a usted y a los miembros de su familia.
- ¿Qué significará una prueba positiva o negativa para usted o para otras personas?
- ¿Cuáles son las posibilidades de transmitir el gen a sus hijos?
- Qué desafíos podría enfrentar con su trabajo y su cobertura de seguro.
Si desea hacerse la prueba, debería consultar con un asesor genético. Este profesional está capacitado para ayudarle a comprender los riesgos y beneficios de la prueba y qué hacer con los resultados.
Tratamiento
Se ha demostrado que la aspirina y algunos medicamentos antiinflamatorios no esteroides (como sulindac e indometacina) reducen el tamaño o la cantidad de pólipos en personas con FAP. Un ensayo clínico estudió los beneficios de un medicamento de terapia dirigida llamado erlotinib con sulindaco. Se están realizando ensayos clínicos para encontrar maneras de prevenir el crecimiento de pólipos.
Si tiene PAF, necesitará que le extirpen el colon para prevenir el cáncer de colon. Esta cirugía suele realizarse al final de la adolescencia y sin síntomas de PAF. Existen muchas opciones quirúrgicas. El objetivo es extirpar todo el tejido colorrectal con riesgo de pólipos y permitir que las heces sigan defecando por el ano.
La investigación sobre la PAF ha dado lugar a pruebas genéticas para personas en riesgo, mejores opciones de detección y cirugía, y ensayos clínicos para la prevención de pólipos. La investigación sobre el tratamiento de la PAF continúa. Si tiene alguna pregunta sobre la PAF, puede consultar con sus médicos o especialistas en genética.
Recursos para más información
Encuentre un asesor genético en su área en Sociedad Nacional de Consejeros Genéticos sitio web.
Obtenga más información sobre FAP en Alianza contra el cáncer colorrectal sitio web.
Obtenga más información sobre las mutaciones en el gen APC en FUERZA sitio web.