Cómo comprender su informe de patología: Cáncer de seno
encontrar mi
¿Qué es un informe de patología?
Un patólogo es un médico que utiliza pruebas y téchnicas de laboratorio para ayudar a diagnosticar enfermedades. Los patólogos observan el tejido del cuerpo que se extrae durante la cirugía o una biopsia. Se enviarán muestras de su tejido mamario y ganglios linfáticos al laboratorio de patología para su revisión bajo un microscopio. El patólogo redacta un informe resumido de sus hallazgos, que se denomina informe patológico.
Debe obtener una copia de su informe patológico para sus registros y para compartir con su equipo de atención médica. Comprender este informe puede ayudarlo a tomar decisiones sobre el tratamiento.
¿Qué encontrará en un informe de patología?
El informe se divide en varias secciones:
- Algunos datos sobre usted, como su historial médico.
- Diagnóstico (sospechado o conocido).
- El procedimiento que se realizó para obtener la muestra de tejido.
- El aspecto del tejido a simple vista (denominado descripción macroscópica).
- Lo que se observó bajo el microscopio (descripción microscópica).
- Un diagnóstico patológico (un diagnóstico basado en lo que el patólogo observó bajo el microscopio).
En el caso del cáncer de mama, el informe también incluirá:
- El tipo de célula de donde proviene el cáncer.
- El tamaño y grado del tumor.
- Si las células cancerosas se encuentran en el sistema linfático o en los vasos sanguíneos.
- Información sobre los márgenes de resección quirúrgica (el borde del tejido que se extirpó).
- Estado del receptor hormonal y del Her2.
Los informes patológicos del cáncer de mama contienen mucha información y pueden ser difíciles de entender. Para ayudarle a comprender mejor, repasemos algunas de las secciones que puede encontrar en su informe.
Descripción macroscópica
La descripción macroscópica describe lo que el patólogo recibió y vio a simple vista.
- En una biopsia, la muestra suele ser un pequeño trozo de tejido. El patólogo puede describir el color, la forma, la sensación y el tamaño del tejido.
- Después de una cirugía de cáncer de mama, es posible que en el informe se describan grandes trozos de tejido y ganglios linfáticos. Esta descripción puede mencionar márgenes o suturas "entintadas", que el cirujano agrega para que el patólogo pueda saber "qué extremo está hacia arriba" después de extraer el tejido del cuerpo. El informe también puede mencionar clips quirúrgicos o alambres que utilizó el cirujano para asegurarse de que se extrajo el área correcta.
- Después de una biopsia de ganglio centinela, la descripción macroscópica puede decir que un ganglio linfático está "caliente", lo que se refiere al trazador radiactivo que utiliza el cirujano para encontrar el ganglio centinela. Un ganglio linfático también puede llamarse "azul" si se utilizó un tinte azul para encontrarlo. El patólogo puede describir cómo dividieron el tejido para su posterior análisis.
La descripción macroscópica indica el tamaño del tejido que se está examinando, pero no el tamaño del cáncer en sí. La descripción macroscópica no es útil para informarle sobre el estadio del cáncer ni sobre qué tratamiento podría ser el mejor. Analizaremos estos aspectos en las siguientes secciones.
Diagnóstico microscópico
Esta sección puede llamarse “diagnóstico microscópico”, “descripción” o simplemente “diagnóstico”. Esta parte del informe contiene la información más útil para usted. No todos los informes describen el diagnóstico microscópico en el mismo orden. Algunos utilizan términos diferentes para describir lo mismo. En esta sección, repasaremos cada parte de la sección de diagnóstico microscópico en detalle. A veces, las pruebas se realizan en diferentes laboratorios o demoran diferentes períodos de tiempo en completarse, por lo que es posible que no obtenga todos los resultados a la vez. Es importante esperar a recibir todos los resultados para comprender mejor su cáncer.
Tipo del cáncer de mama
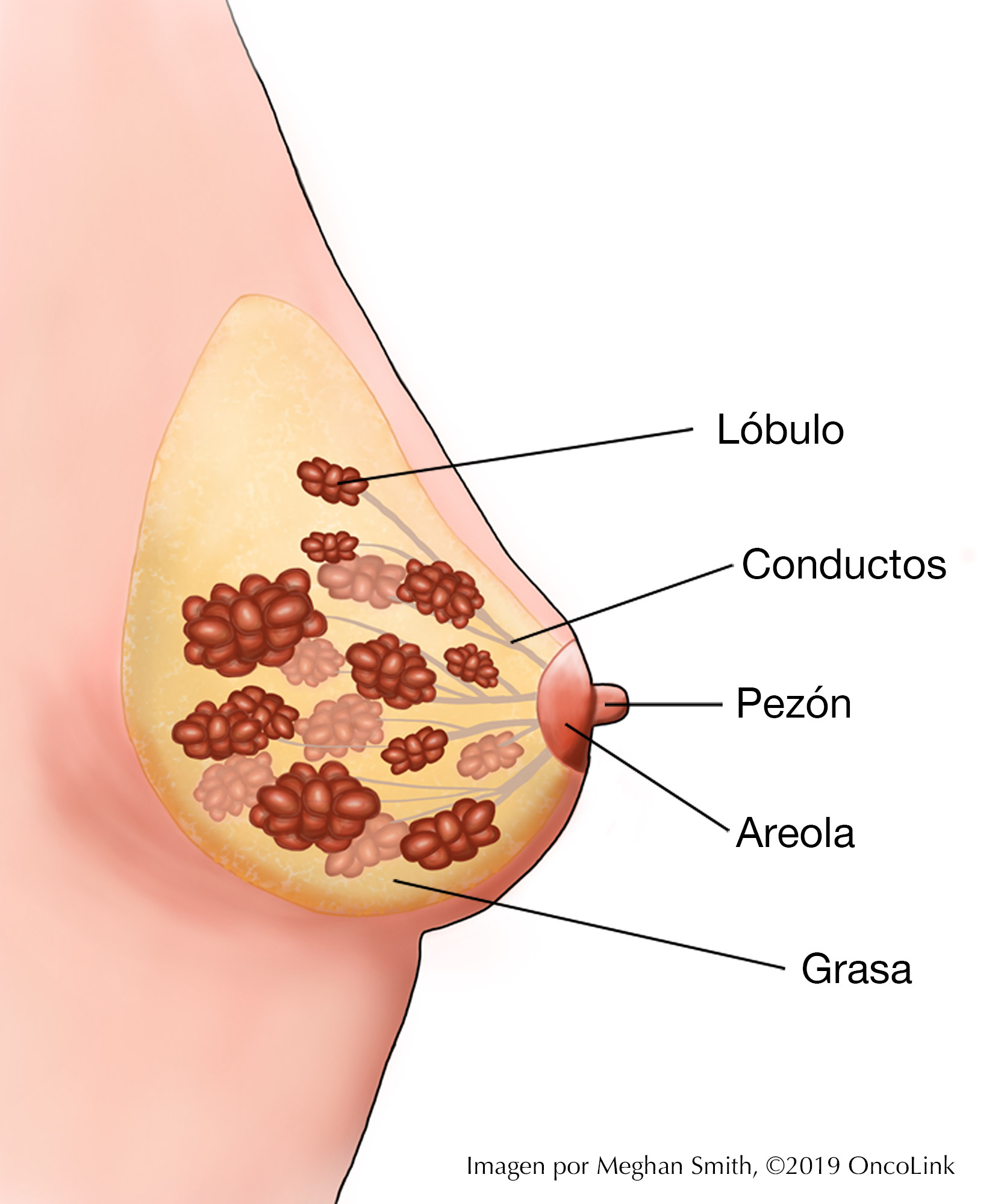
Casi todos los cánceres de mama comienzan en el tejido glandular y se denominan adenocarcinomas (cáncer del tejido glandular). También reciben su nombre según el lugar de la mama en el que se originan y el aspecto que presentan al microscopio.
- El tejido mamario está formado por lobulillos, que producen leche, y conductos, que llevan la leche al pezón.
- El cáncer de mama comienza en un conducto o lobulillo y esto, junto con su aspecto bajo el microscopio, determina el tipo de cáncer de mama del que se trata. El tipo puede ayudar a orientar algunas de las opciones de tratamiento.
- El cáncer de mama puede ser no invasivo, lo que significa que no se propaga más allá del lobulillo o conducto, o invasivo, lo que significa que se ha propagado más allá del lobulillo o conducto.
Tipos de cáncer de mama no invasivo
Carcinoma ductal in situ (DCIS)
El carcinoma ductal in situ (CDIS) es el tipo más común de cáncer de mama no invasivo. A veces se lo denomina carcinoma intraductal. Es maligno (canceroso) y, a medida que crece, el centro del tumor comienza a morir porque supera el suministro de sangre. Esta zona de tejido muerto, llamada necrosis, puede calcificarse (endurecerse), lo que se puede ver en una mamografía (radiografía de la mama). Los tumores CDIS se identifican además por el aspecto de las células bajo el microscopio, clasificándolos en subtipos. Estos subtipos son: comedón, papilar, micropapilar, sólido y cribiforme. Muchos tumores serán una mezcla de dos o más subtipos. En general, todos los tipos de CDIS se tratan de manera similar.
Carcinoma lobular in situ (LCIS)
El cáncer clasificado como LCIS no suele tener áreas de necrosis o calcificaciones, por lo que no se ven fácilmente en las mamografías. El LCIS no se considera un cáncer verdadero, es una acumulación de células anormales en el lóbulo. Se considera un factor de riesgo para desarrollar cáncer de mama en el futuro en cualquiera de las mamas. El LCIS suele ser detectado por casualidad por un patólogo en una muestra de tejido que se extrajo por otro motivo.
Tipos de cáncer de seno invasivo
Carcinoma ductal infiltrante (IDC)
El CDI es el tipo más común de cáncer invasivo, representando alrededor del 80 % de los casos. Este tumor comienza en el conducto y se disemina más allá de éste hasta el tejido mamario normal.
Carcinoma lobular infiltrante (ILC)
La CIL es menos común, representando alrededor del 10% de los casos. Este tumor comienza en el lóbulo y se extiende más allá del lóbulo hasta el tejido normal.
Carcinoma medular
El carcinoma medular es poco frecuente; representa sólo entre el 1 y 7 % de todos los cánceres de mama y tiene un pronóstico muy bueno. Estos cánceres típicamente tienen un límite bien definido entre las células cancerosas y las normales. Este tipo de cáncer no recibirá un grado histológico por parte del patólogo (como se analiza más adelante).
Cáncer de mama inflamatorio (IBC)
El cáncer de mama inflamatorio también es poco frecuente y representa entre el 1 y el 5 % de los casos. El cáncer de mama inflamatorio se presenta de forma diferente a otros tipos de cáncer de mama. Los síntomas comunes incluyen hinchazón o agrandamiento de una mama, enrojecimiento, calor al tacto, picazón y sensibilidad en la piel, y a menudo no presenta bultos. En algunos casos, la piel se engrosa y se forman hoyuelos, con el aspecto de una cáscara de naranja. El cáncer de mama inflamatorio tiende a ser una forma agresiva de cáncer de mama.
Carcinoma tubular (TC)
El TC es un tipo raro de cáncer de seno invasivo, que representa alrededor del 2 % de los casos. Su nombre proviene del patólogo que observa un “patrón tubular” en el 75 % o más de la muestra. En general, el CT no se propaga a otras áreas del cuerpo (denominado metástasis) y se asocia con un pronóstico muy bueno.
Carcinoma mucinoso (CM)
El CM también puede llamarse carcinoma coloide y es un tumor de crecimiento lento. Este tumor también es poco común y se denomina así por la mucina (compuesto de proteína y azúcar) producida por las células tumorales y que las rodea. Estos tumores también rara vez se diseminan a otras partes del cuerpo (metástasis) y también tienen un pronóstico muy bueno.
Otros subtipos raros
- Metaplástico: una variación poco común del CDI.
- Adenoidea quística: variación poco común de un tumor que ocurre más comúnmente en la glándula salival.
- Papilar.
- Secretariado.
- Enfermedad de Paget: desarrollo de lesiones rojas, supurantes o con costra en el tejido mamario o pezón. Aunque no es un cáncer en sí mismo, está asociado con un cáncer de mama subyacente.
Grado histológico
El grado histológico se informa utilizando la "Escala de Bloom Richardson" o "Puntuación de Nottingham". Es una combinación del grado nuclear, la tasa mitótica y la formación de túbulos, que describen el aspecto de las células tumorales bajo un microscopio. El grado histológico predice qué tan agresivas son las células tumorales. Este sistema de puntuación es detallado y, a menudo, no afecta las decisiones de tratamiento. Sin embargo, lo verá en su informe y es posible que desee saber qué significa. En general, los tumores de alto grado tienen más probabilidades de reaparecer (volver) en comparación con los tumores de bajo grado.
- Grado nuclear: se otorga un puntaje de 1 a 3, en función del aspecto del núcleo de las células cancerosas en comparación con las células normales. En el grado nuclear 1, el núcleo de las células cancerosas se parece más a las células normales, mientras que en el grado nuclear 3, se parece menos a las células normales.
- Índice mitótico: describe la rapidez con la que las células cancerosas se multiplican o dividen utilizando una escala de 1 a 3: 1 es la más lenta, 3 la más rápida.
- Formación de túbulos: este puntaje le indica el porcentaje de células cancerosas que se forman en túbulos.
- Una puntuación de 1 significa que más del 75% de las células están en formación de túbulos.
- Un puntaje de 2 está entre 10 y 75%.
- Una puntuación de 3 es cuando menos del 10% de las células están en formación de túbulos.
Los tres puntajes (grado nuclear, índice mitótico y formación de túbulos) se combinan para obtener un puntaje total entre 3 (1 + 1 + 1) y 9 (3 + 3 + 3). Este puntaje constituye el grado histológico. Puede ver los tres valores y el puntaje total, o solo la calificación final.
- Puntuación de 3, 4 o 5: Bien diferenciado o de baja calidad (Grado 1).
- Puntuación de 6 o 7: Grado medio diferenciado o intermedio (Grado 2).
- Puntuación de 8 o 9: Poco diferenciado o de alto grado (Grado 3).
Tamaño del tumor
El tamaño del tumor se indica en centímetros. Una pulgada equivale a unos 2 ½ centímetros. A veces, el patólogo encuentra más tumores en las muestra que usted no sabía que estaban allí. Si se encuentran varios tumores, se anotará el tamaño y la ubicación de cada uno. En general, las ubicaciones de los tumores se dan en base al cuadrante (la zona) en el que se encontraron. Imagine que el seno está dividida con un signo '+' en 4 partes o cuadrantes. Se denominan cuadrante superior interno (UIQ), cuadrante superior externo (UOQ), cuadrante inferior externo (LOQ), cuadrante inferior interno (LIQ). El tejido mamario que se encuentra por debajo de la axila se domina “cola axilar.”
Márgenes
Los márgenes son los bordes de los cortes quirúrgicos que hizo el cirujano. El informe le indicará qué tan cerca está el tumor de estos bordes. Durante la cirugía de cáncer, el cirujano trata de extirpar todo el tumor y parte del tejido normal que lo rodea. Esta zona de "tejido normal" es importante porque las células cancerosas también pueden estar en este tejido. Si el borde (o margen) tiene parte del tumor, es posible que hayan quedado células cancerosas. El objetivo de la cirugía es crear un "margen claro", es decir, sin células cancerosas. Un margen "limpio" o "claro" es cuando no hay células tumorales dentro de 1 a 2 milímetros (según el patólogo) de borde de la muestra. Si las células tumorales están más cerca que esto del margen, es posible que se necesite más cirugía o radiación.
Invasión linfovascular
Cuando el patólogo observa el tumor y el tejido circundante en la muestra, observan los pequeños vasos sanguíneos y el drenaje linfático para ver si hay células tumorales en ellos. Esto es diferente de los ganglios linfáticos y se informa como si se observa o no una invasión linfática o vascular. Si hay células tumorales en los pequeños vasos sanguíneos o en el drenaje linfático, puede ser un signo de un tumor más agresivo.
Nódulos linfáticos
El sistema linfático es esencialmente el “sistema de limpieza”; del cuerpo. Es una red de vasos (tubos) que conectan los ganglios linfáticos. Estos nódulos pueden variar en tamaño, pero normalmente miden hasta 2 centímetros de ancho. Contienen células que eliminan las bacterias y otros residuos extraños del cuerpo. La linfa es un líquido acuoso que fluye entre las células del cuerpo, recogiendo residuos extraños y llevándolos al nódulo linfático para filtrarlos y, finalmente, eliminarlos por el hígado.
Las células cancerosas utilizan el sistema linfático para desplazarse a otras zonas del cuerpo. Durante la cirugía de cáncer de mama, se extirpan los ganglios linfáticos y se examinan para ver si contienen células cancerosas. Esto se indicará en el informe como la cantidad de ganglios linfáticos que tenían células cancerosas y la cantidad de ganglios examinados. Por ejemplo, el informe podría indicar "diez ganglios linfáticos benignos (0/10)" (no se observó cáncer) o "se observó un tumor en diez de doce ganglios linfáticos (10/12)".
En algunos casos, se puede utilizar la biopsia del ganglio linfático centinela. Durante este procedimiento, se coloca un tinte o un marcador radioactivo en la misma zona donde se encuentra el tumor, lo que permite que drene de forma natural hacia los ganglios linfáticos. Los primeros 1 o 2 ganglios linfáticos a los que llega se denominan ganglios centinela. La idea es que las células cancerosas sigan el mismo camino, por lo que si no hay células cancerosas en el ganglio centinela, se puede suponer que no se propagaron al sistema linfático. Si el patólogo encuentra células cancerosas en el ganglio centinela, se recomienda una disección completa del ganglio linfático axilar.
Estado hormonal
En algunos cánceres de mama, hay una gran cantidad de receptores hormonales para las hormonas estrógeno y progesterona. Estos tumores necesitan hormonas para crecer. Estos tumores se conocen como receptores hormonales positivos, ER+/PR+, ER+/PR- o ER-/PR+. ER significa “receptor de estrógeno” y PR significa “receptor de progesterona”. Los receptores se encuentran en las células cancerosas y cuando la hormona se adhiere al receptor, la célula cancerosa puede crecer y dividirse. La terapia hormonal se puede utilizar para bloquear estos receptores, lo que ralentiza o detiene el crecimiento del tumor o previene la recurrencia (la reaparición del cáncer).
No existe un estándar para reportar el estado del receptor, por lo que puede consultar cualquiera de los siguientes:
- Un porcentaje de las células que reaccionaron positivamente a los receptores (de 0 % a 100 %).
- Un número entre 0 y 3, siendo 0 el que no tiene receptores y 3 el que tiene más receptores.
- Una puntuación Allred es una combinación del porcentaje positivo y su intensidad. La puntuación es de entre 0 y 9, siendo 9 el más fuertemente positivo para el receptor.
- Positivo o negativo.
En el caso de un resultado positivo o negativo, se debe solicitar el porcentaje. Esto se debe a que la investigación ha demostrado que incluso los tumores con muy baja positividad pueden beneficiarse de la terapia hormonal. Sin embargo, algunos laboratorios informan como negativos resultados bajos (menos del 10 %). Por lo tanto, el único resultado negativo verdadero es un resultado que es cero por ciento de receptores positivos.
Estado de Her-2
El gen Her-2/neu aumenta la producción de una proteína que se encuentra en la superficie de las células del cáncer de mama y que les indica a las células que crezcan y se dividan. En aproximadamente el 10 y 20 % de los cánceres de mama, hay demasiadas copias del gen o la proteína está sobreexpresada en la superficie de la célula, lo que hace que el cáncer crezca más rápido y sea más agresivo. Los tumores de las mamas se examinan de manera rutinaria, con una de las dos pruebas disponibles, para ver si tienen demasiadas copias del gen o si expresan la proteína en exceso.
- La prueba de inmunohistoquímica (IHC) busca la sobreexpresión de la proteína y se reporta como un número de 0 a +3. Cero y +1 son considerados Her 2 negativos, +2 es fronterizo y +3 es considerado Her 2 positivos.
- La segunda prueba, llamada hibridación fluorescente in situ (HFIS), examina el tumor en busca de copias adicionales del gen Her 2 y se informa como positiva o negativa.
Los pacientes con un resultado de +2 (límite) en el IHC, deben hacerse la prueba HFIS además de aclarar el resultado límite como positivo o negativo. Los tumores Her 2 positivos pueden ser tratados con medicamentos, llamados anticuerpos monoclonales, dirigidos a la proteína Her 2.
Estadio del tumor
El sistema de estadificación que se utiliza habitualmente para los cánceres de mama es el sistema de estadificación del Comité Conjunto Estadounidense sobre el Cáncer (AJCC). Este sistema utiliza la extensión del tumor primario (Tis-4), la ausencia o presencia de cáncer en los ganglios linfáticos (N0-3) y la existencia de metástasis (M0 o 1) para asignar una clasificación TNM, que corresponde a un estadio.
En resumen
Algunas partes del informe se utilizan para determinar el estadio del cáncer. La mayoría de las partes del informe desempeñan un papel en la decisión del tratamiento necesario. Si comprende los aspectos básicos del informe, podrá hablar mejor sobre sus opciones de tratamiento con su equipo de atención médica.
Lea Cáncer de mama: descripción general de OncoLink.