Instituto Nacional del Cáncer
Fecha de publicación: Aug 17, 2023
Resumen de información revisada por expertos acerca del tratamiento del linfoma no Hodgkin infantil.
Tratamiento del linfoma no Hodgkin infantil
Información general sobre el linfoma no Hodgkin infantil
Key Points for this Section
- El linfoma no Hodgkin infantil es una enfermedad por la que se forman células malignas (cancerosas) en el sistema linfático, que es una parte del sistema inmunitario del cuerpo.
- Hay tres tipos principales de linfoma no Hodgkin infantil.
- Linfoma no Hodgkin de células B maduras de crecimiento rápido
- Linfoma linfoblástico
- Linfoma anaplásico de células grandes
- Algunos tipos de linfomas no Hodgkin son infrecuentes en niños.
- Un sistema inmunitario debilitado aumenta el riesgo de linfoma no Hodgkin en los niños.
- Entre los signos del linfoma no Hodgkin infantil se incluyen problemas para respirar y ganglios linfáticos hinchados (agrandados).
- Para diagnosticar el linfoma no Hodgkin infantil, se utilizan pruebas que examinan el cuerpo y el sistema linfático.
- Se hace una biopsia para diagnosticar el linfoma no Hodgkin infantil.
- Ciertos factores afectan el pronóstico (probabilidad de recuperación) y las opciones de tratamiento.
El linfoma no Hodgkin infantil es una enfermedad por la que se forman células malignas (cancerosas) en el sistema linfático, que es una parte del sistema inmunitario del cuerpo.
El sistema inmunitario protege el cuerpo contra infecciones y enfermedades.
El sistema linfático se compone de los siguientes elementos:
- Linfa. Líquido incoloro y acuoso que recorre los vasos linfáticos y transporta linfocitos (glóbulos blancos).
- Los linfocitos B, también llamados células B, elaboran anticuerpos para ayudar a controlar infecciones. La mayoría de los tipos de linfoma no Hodgkin se forman en los linfocitos B.
- Los linfocitos T, también llamados células T, ayudan a los linfocitos B a elaborar anticuerpos para combatir infecciones.
- Los linfocitos citolíticos naturales, también llamados células NK, atacan las células cancerosas y los virus.
- Vasos linfáticos. Red de tubos delgados que recogen linfa de diferentes partes del cuerpo y la devuelven al torrente sanguíneo.
- Ganglios linfáticos. Estructuras pequeñas en forma de frijol que filtran la linfa y almacenan los glóbulos blancos que ayudan a combatir infecciones y enfermedades. Los ganglios linfáticos se encuentran a lo largo de la red de vasos linfáticos por todo el cuerpo. Hay grupos de ganglios linfáticos en el cuello, la axila, el mediastino (área entre los pulmones), el abdomen, la pelvis y la ingle.
- Bazo. Órgano que elabora linfocitos, almacena glóbulos rojos y linfocitos, filtra la sangre y destruye los glóbulos sanguíneos viejos. El bazo está en el lado izquierdo del abdomen, cerca del estómago.
- Timo. Órgano en el que maduran y se multiplican los linfocitos T. El timo está en el tórax detrás del esternón.
- Amígdalas. Dos masas pequeñas de tejido linfático en la parte de atrás de la garganta. Hay una amígdala a cada lado de la garganta.
- Médula ósea. Tejido blando y esponjoso en el centro de ciertos huesos, como el hueso de la cadera y el esternón. La médula ósea elabora los glóbulos blancos, los glóbulos rojos y las plaquetas.
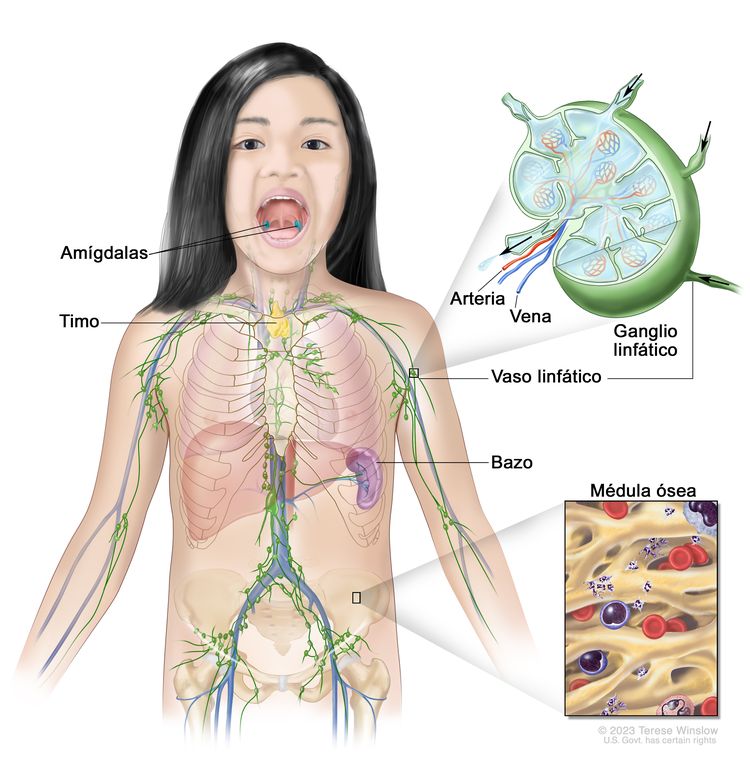 El sistema linfático, que es parte del sistema inmunitario del cuerpo, está formado por tejidos y órganos que ayudan a proteger el cuerpo contra infecciones y enfermedades. Este sistema incluye las amígdalas, el timo, el bazo, la médula ósea, los vasos linfáticos y los ganglios linfáticos. La linfa (líquido claro) y los linfocitos (glóbulos blancos) recorren los vasos linfáticos y entran a los ganglios linfáticos donde los linfocitos destruyen las sustancias dañinas. La linfa entra en la corriente sanguínea por una vena grande cerca del corazón.
El sistema linfático, que es parte del sistema inmunitario del cuerpo, está formado por tejidos y órganos que ayudan a proteger el cuerpo contra infecciones y enfermedades. Este sistema incluye las amígdalas, el timo, el bazo, la médula ósea, los vasos linfáticos y los ganglios linfáticos. La linfa (líquido claro) y los linfocitos (glóbulos blancos) recorren los vasos linfáticos y entran a los ganglios linfáticos donde los linfocitos destruyen las sustancias dañinas. La linfa entra en la corriente sanguínea por una vena grande cerca del corazón.
El tejido linfático también se encuentra en otras partes del cuerpo como el estómago, la glándula tiroidea, el encéfalo y la piel.
El linfoma no Hodgkin puede comenzar en los linfocitos B, los linfocitos T o en los linfocitos citolíticos naturales.
Hay dos tipos generales de linfoma: linfoma de Hodgkin y linfoma no Hodgkin, que también se conocen como linfomas hodgkinianos y no hodgkinianos. Este resumen describe el tratamiento del linfoma no Hodgkin infantil. Para obtener información sobre el tratamiento del linfoma de Hodgkin infantil, consulte Tratamiento del Linfoma de Hodgkin infantil.
El tratamiento del linfoma no Hodgkin es diferente en niños y adultos. Para obtener más información sobre el tratamiento en adultos, consulte lo siguiente:
- Tratamiento del linfoma no Hodgkin en adultos
- Tratamiento del linfoma primario del sistema nervioso central
- Tratamiento de la micosis fungoide (incluso el síndrome de Sézary)
Hay tres tipos principales de linfoma no Hodgkin infantil.
El tipo de linfoma se determina por el aspecto de las células al microscopio. Los tres tipos principales de linfoma no Hodgkin infantil son los siguientes:
Linfoma no Hodgkin de células B maduras de crecimiento rápido
Los linfomas no Hodgkin de células B maduras de crecimiento rápido (agresivos) incluyen los siguientes tipos:
- Linfoma o leucemia de Burkitt. El linfoma de Burkitt y la leucemia de Burkitt son formas diferentes de la misma enfermedad. Son trastornos agresivos (de crecimiento rápido) de los linfocitos B que son más frecuentes en niños y adultos jóvenes. Se forman en el abdomen, el anillo de Waldeyer, los testículos, los huesos, la médula ósea, la piel, el sistema nervioso central (SNC) o la cabeza y el cuello. La leucemia de Burkitt a veces comienza en los ganglios linfáticos, como el linfoma de Burkitt, y luego se disemina a la sangre y la médula ósea. Otras veces, aparece de manera directa en la sangre y la médula ósea sin formarse en los ganglios linfáticos primero.
Se ha establecido una relación tanto de la leucemia de Burkitt como del linfoma de Burkitt con la infección por el virus de Epstein-Barr (VEB). Es más probable que la infección por el VEB se presente en pacientes de África que de los Estados Unidos. El linfoma y la leucemia de Burkitt son más frecuentes en personas blancas. El linfoma y la leucemia de Burkitt se diagnostican cuando se observa una muestra de tejido y se detecta un cambio específico en el genMYC.
- Linfoma difuso de células B grandes. Es el tipo más común de linfoma no Hodgkin. Es un tipo de linfoma no Hodgkin de células B de crecimiento rápido en los ganglios linfáticos. También suele afectar el bazo, el hígado, la médula ósea y otros órganos. El linfoma difuso de células B grandes se presenta con mayor frecuencia en los adolescentes que en los niños.
- Linfoma mediastínico primario de células B. Tipo de linfoma que se origina en células B del mediastino (área entre los pulmones). Es posible que se disemine a órganos cercanos, como los pulmones y el pericardio (bolsa que rodea el corazón). A veces, también se disemina a ganglios linfáticos y órganos alejados, como los riñones. El linfoma mediastínico primario de células B se presenta con mayor frecuencia en los adolescentes mayores que en los niños.
Linfoma linfoblástico
El linfoma linfoblástico es un tipo de linfoma que afecta sobre todo a los linfocitos T. Suele formarse en el mediastino (área entre los pulmones). Esto ocasiona dificultad para respirar, sibilancias, problemas para tragar o hinchazón de la cabeza y el cuello. Es posible que se disemine a los ganglios linfáticos, los huesos, la médula ósea, la piel, el SNC, los órganos del abdomen y otras áreas. El linfoma linfoblástico es muy parecido a la leucemia linfoblástica aguda (LLA).
Linfoma anaplásico de células grandes
El linfoma anaplásico de células grandes es un tipo de linfoma que afecta sobre todo a los linfocitos T. Suele formarse en los ganglios linfáticos, la piel o los huesos. Algunas veces se forma en el tubo digestivo, los pulmones, el tejido que cubre los pulmones y los músculos. Los pacientes con linfoma anaplásico de células grandes tienen un receptor llamado CD30 en la superficie de las células T. En muchos niños, el linfoma anaplásico de células grandes se caracteriza por cambios en el gen ALK que produce una proteína llamada cinasa del linfoma anaplásico. Un patólogo analiza si están presente estas células y busca cambios en los genes para diagnosticar el linfoma anaplásico de células grandes.
Algunos tipos de linfomas no Hodgkin son infrecuentes en niños.
Algunos tipos de linfomas no Hodgkin infantiles son menos comunes, como los siguientes:
- Linfoma folicular de tipo infantil o pediátrico. En los niños, el linfoma folicular se presenta sobre todo en los varones. Es más probable que se encuentre en un área y no se disemine a otras partes del cuerpo. Suele formarse en las amígdalas y los ganglios linfáticos en el cuello, pero también se forma en los testículos, el riñón, el tubo digestivo y las glándulas salivales.
- Linfoma de zona marginal. El linfoma de zona marginal es un tipo de linfoma que tiende a crecer y diseminarse despacio y por lo general, se detecta en un estadio temprano. Se puede encontrar en los ganglios linfáticos o en áreas fuera de los ganglios linfáticos. El linfoma de células marginales que se encuentra fuera de los ganglios linfáticos en los niños se llama linfoma de tejido linfoide asociado a mucosas (MALT). Este tipo de linfoma a veces se asocia con una infección por Helicobacter pylori en el tubo digestivo o una infección por Chlamydophila psittaci en la conjuntiva que reviste el ojo. El linfoma de zona marginal es infrecuente en niños, pero frecuente en adultos.
- Linfoma primario del sistema nervioso central (SNC). Este tipo de linfoma casi nunca se observa en niños.
- Linfoma periférico de células T. Este tipo de linfoma no Hodgkin es de crecimiento rápido (agresivo) y comienza en los linfocitos T maduros. Otros tipos de linfoma periféricos de células T incluyen el linfoma de células T maduras o de linfocitos citolíticos naturales (NK), el linfoma extraganglionar de células T o NK y el linfoma hepatoesplénico de células T. El linfoma periférico de células T es infrecuente en niños.
- Linfoma cutáneo de células T. Este tipo de linfoma se origina en la piel, hace que la piel se vuelva más gruesa o forma un tumor. Es muy infrecuente en niños, pero es más común en los adolescentes y los adultos jóvenes. Hay diferentes tipos de linfoma cutáneo de células T, como el linfoma anaplásico de células grandes cutáneo, el linfoma subcutáneo de células T similar a la paniculitis (paniculítico), el linfoma de células T gamma-delta y la micosis fungoide. La micosis fungoide casi nunca se presenta en niños y adolescentes.
Un sistema inmunitario debilitado aumenta el riesgo de linfoma no Hodgkin en los niños.
Cualquier cosa que aumenta la probabilidad de tener una enfermedad se llama factor de riesgo. La presencia de uno o más de estos factores de riesgo no significa que el niño presentará linfoma no Hodgkin (LNH), y algunos niños sin factores de riesgo conocidos contraerán la enfermedad. Consulte con el médico si piensa que su niño está en riesgo.
Algunos de los problemas del sistema inmunitario que se han relacionados con un riesgo más alto de LNH infantil son los siguientes:
- Infección por el virus de Epstein-Barr o el virus de la inmunodeficiencia humana (VIH).
- Sistema inmunitario debilitado luego de un trasplante o por los medicamentos que se administran después de un trasplante.
- Ciertas enfermedades hereditarias (como los síndromes de deficiencia en la reparación del ADN que incluyen la ataxia-telangiectasia, el síndrome de rotura de Nijmegen y el síndrome de deficiencia constitucional en la reparación de errores de emparejamiento).
- Tratamientos anteriores contra el cáncer.
Si el linfoma o la enfermedad linfoproliferativa se relaciona con un sistema inmunitario débil a causa de ciertas enfermedades hereditarias, la infección por el VIH, un trasplante o medicamentos administrados luego de un trasplante, la afección se llama enfermedad linfoproliferativa relacionada con inmunodeficiencia. Los diferentes tipos de enfermedades linfoproliferativas relacionadas con la inmunodeficiencia son las siguientes:
- Enfermedad linfoproliferativa relacionada con inmunodeficiencia primaria.
- Linfoma no Hodgkin relacionado con el VIH.
- Enfermedad linfoproliferativa postrasplante.
- Enfermedad linfoproliferativa a causa de la quimioterapia.
Entre los signos del linfoma no Hodgkin infantil se incluyen problemas para respirar y ganglios linfáticos hinchados (agrandados).
La causa de estos y otros signos quizás sea un linfoma no Hodgkin u otras afecciones. Consulte con el médico si su niño tiene alguno de los siguientes signos o síntomas:
- Dificultad para respirar.
- Sibilancias.
- Tos.
- Ruidos respiratorios de tono agudo.
- Hinchazón en la cabeza, el cuello, la parte superior del cuerpo o los brazos.
- Dificultad para tragar.
- Hinchazón no dolorosa (aumento de tamaño) de los ganglios linfáticos en el cuello, la axila, el estómago o la ingle.
- Masa no dolorosa o hinchazón en un testículo.
- Fiebre de origen desconocido.
- Pérdida de peso de origen desconocido.
- Sudores nocturnos excesivos.
- Dolor o distensión del abdomen.
Para diagnosticar el linfoma no Hodgkin infantil, se utilizan pruebas que examinan el cuerpo y el sistema linfático.
Además de preguntar por los antecedentes médicos personales y familiares de su hijo, y de hacer un examen físico al niño, es posible que el equipo médico realice las siguientes pruebas y procedimientos.
- Estudios bioquímicos de la sangre: pruebas por las que se examina una muestra de sangre para medir la cantidad de ciertas sustancias que los órganos y tejidos del cuerpo liberan en la sangre, como electrólitos, lactato–deshidrogenasa (LDH), ácido úrico, nitrógeno ureico sanguíneo (NUS), creatinina y valores del funcionamiento hepático. Una cantidad anormal (mayor o menor que la normal) de una sustancia quizás sea un signo de enfermedad.
- Pruebas del funcionamiento hepático: procedimiento en el que se analiza una muestra de sangre para medir las cantidades de ciertas sustancias que el hígado libera en la sangre. Una cantidad más alta que lo normal de estas sustancias quizás sea un signo de cáncer.
- Tomografía computarizada (TC): procedimiento para el que se toma una serie de imágenes detalladas del interior del cuerpo, como el cuello, el tórax, el abdomen y la pelvis, desde ángulos diferentes. Las imágenes se crean con una computadora conectada a una máquina de rayos X. Se inyecta un tinte en una vena o se ingiere a fin de que los órganos o los tejidos se destaquen de forma más clara. Este procedimiento también se llama tomografía computadorizada, tomografía axial computarizada (TAC) o exploración por TAC.
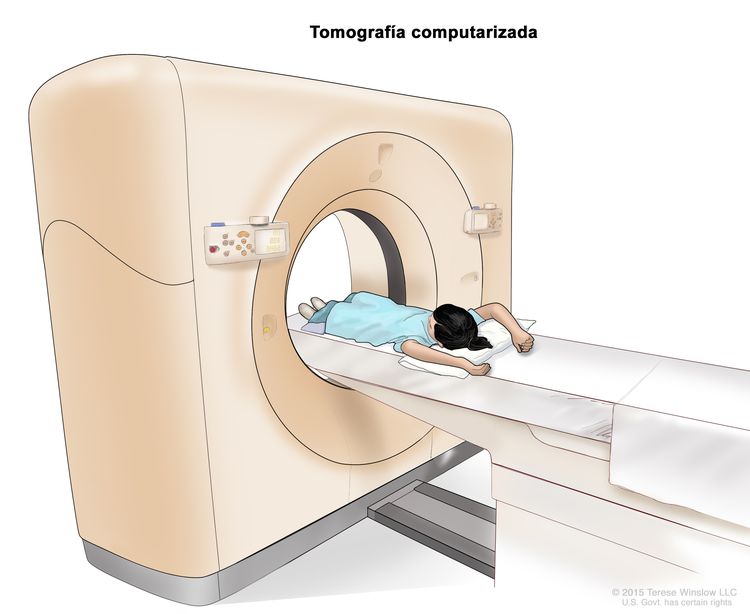 Tomografía computarizada (TC). La niña está acostada sobre una camilla que se desliza a través del escáner de TC, con el que se toma una serie de imágenes radiográficas detalladas de áreas del interior del cuerpo.
Tomografía computarizada (TC). La niña está acostada sobre una camilla que se desliza a través del escáner de TC, con el que se toma una serie de imágenes radiográficas detalladas de áreas del interior del cuerpo. - Tomografía por emisión de positrones (TEP): procedimiento para encontrar células de tumores malignos en el cuerpo. Se inyecta en una vena una cantidad pequeña de glucosa (azúcar) radiactiva. El escáner de la TEP rota alrededor del cuerpo y crea una imagen de los lugares del cuerpo que usan la glucosa. Las células de tumores malignos se ven más brillantes en la imagen porque son más activas y absorben más glucosa que las células normales. A veces, se combina el uso de una TEP y una TC al mismo tiempo. Si hay cáncer, esto aumenta la probabilidad de encontrarlo.
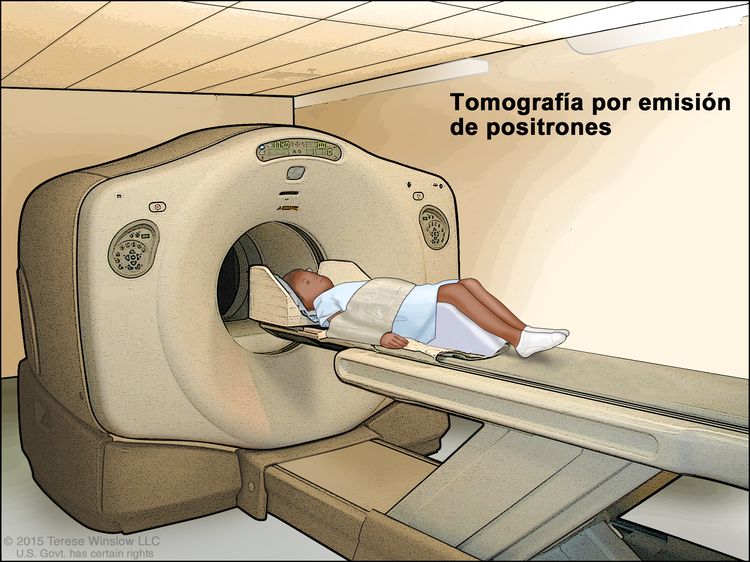 Tomografía por emisión de positrones (TEP). El niño se acuesta en una camilla que se desliza a través del escáner de TEP. El soporte de cabeza y la faja ajustadora blanca ayudan al niño a permanecer inmóvil. Se inyecta en una vena del niño una cantidad pequeña de glucosa (azúcar) radiactiva. El escáner crea una imagen de los lugares del cuerpo que usan la glucosa. Las células cancerosas se ven más brillantes en la imagen porque absorben más glucosa que las células normales.
Tomografía por emisión de positrones (TEP). El niño se acuesta en una camilla que se desliza a través del escáner de TEP. El soporte de cabeza y la faja ajustadora blanca ayudan al niño a permanecer inmóvil. Se inyecta en una vena del niño una cantidad pequeña de glucosa (azúcar) radiactiva. El escáner crea una imagen de los lugares del cuerpo que usan la glucosa. Las células cancerosas se ven más brillantes en la imagen porque absorben más glucosa que las células normales. - Imágenes por resonancia magnética (IRM): procedimiento para el que se usan un imán, ondas de radio y una computadora a fin de crear una serie de imágenes detalladas de áreas del interior del cuerpo. Este procedimiento también se llama imágenes por resonancia magnética nuclear (IRMN).
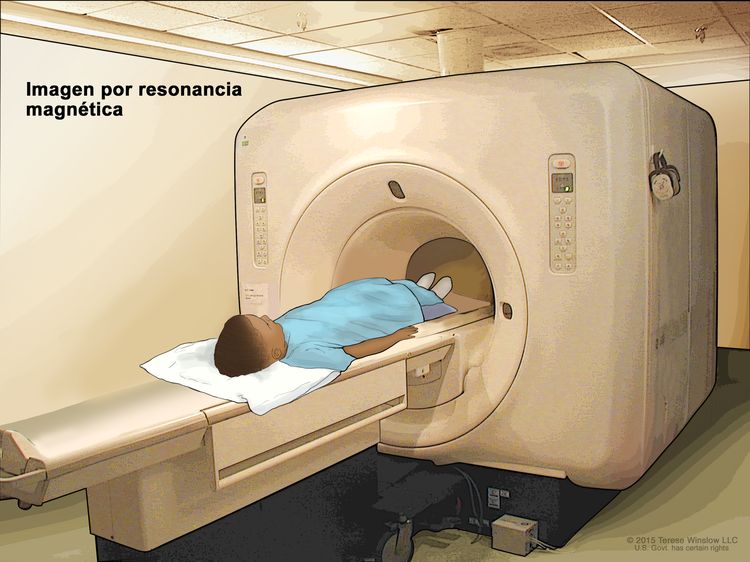 Imagen por resonancia magnética (IRM). El niño se acuesta sobre una camilla que se desliza a través de la máquina de IRM, con la que se toma una serie de imágenes del interior del cuerpo. La posición del niño en la camilla depende de la parte del cuerpo que se quiere explorar.
Imagen por resonancia magnética (IRM). El niño se acuesta sobre una camilla que se desliza a través de la máquina de IRM, con la que se toma una serie de imágenes del interior del cuerpo. La posición del niño en la camilla depende de la parte del cuerpo que se quiere explorar. - Punción lumbar: procedimiento para tomar una muestra de líquido cefalorraquídeo (LCR) de la columna vertebral. Se introduce una aguja entre dos huesos de la columna vertebral hasta llegar al LCR que rodea la médula espinal y se extrae una muestra del líquido. La muestra de LCR se examina al microscopio en busca de signos de que el cáncer se diseminó al encéfalo y la médula espinal. Este procedimiento también se llama PL o punción lumbar.
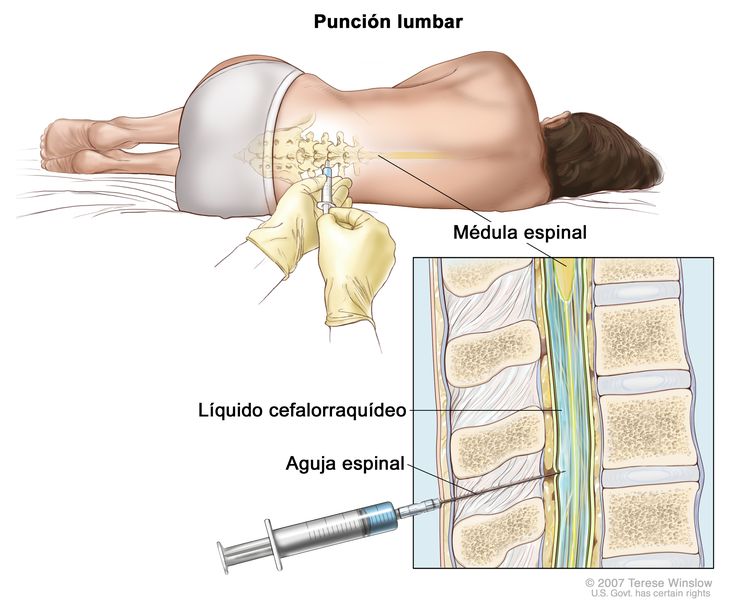 Punción lumbar. El paciente se acuesta sobre una camilla en posición encorvada. Después que se adormece un área pequeña en la parte inferior de la espalda, se inserta una aguja intrarraquídea o espinal, la cual es larga y fina, en la parte inferior de la columna vertebral para extraer líquido cefalorraquídeo (LCR, se muestra en azul). El líquido se puede enviar a un laboratorio para analizarse.
Punción lumbar. El paciente se acuesta sobre una camilla en posición encorvada. Después que se adormece un área pequeña en la parte inferior de la espalda, se inserta una aguja intrarraquídea o espinal, la cual es larga y fina, en la parte inferior de la columna vertebral para extraer líquido cefalorraquídeo (LCR, se muestra en azul). El líquido se puede enviar a un laboratorio para analizarse. - Radiografía del tórax: radiografía de los órganos y huesos del interior del tórax. Un rayo X es un tipo de haz de energía que puede atravesar el cuerpo y plasmarse en una película que muestra una imagen de áreas del interior del cuerpo.
- Ecografía: procedimiento para el que se hacen rebotar ondas de sonido de alta energía (ultrasónicas) en los tejidos u órganos internos a fin de producir ecos. Los ecos forman una imagen de los tejidos del cuerpo que se llama ecograma.
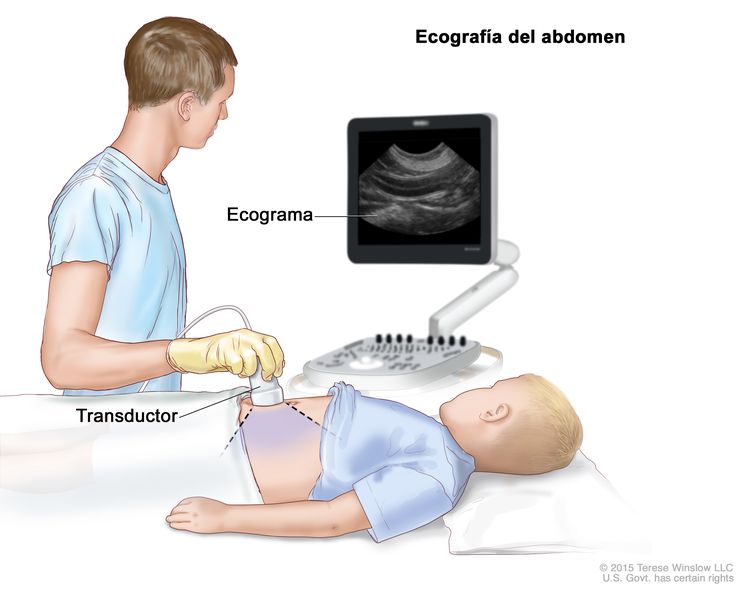 Ecografía del abdomen. Se pasa un transductor conectado a una computadora sobre la piel del abdomen. El transductor ecográfico hace rebotar ondas de sonido en los órganos y tejidos internos para crear ecos que componen un ecograma (imagen computarizada).
Ecografía del abdomen. Se pasa un transductor conectado a una computadora sobre la piel del abdomen. El transductor ecográfico hace rebotar ondas de sonido en los órganos y tejidos internos para crear ecos que componen un ecograma (imagen computarizada).
Se hace una biopsia para diagnosticar el linfoma no Hodgkin infantil.
Durante una biopsia, se extraen células y tejidos para que un patólogo los observe al microscopio y determine si hay células cancerosas. Un patólogo con experiencia en el diagnóstico del linfoma no Hodgkin infantil debe examinar las muestras de la biopsia porque el tratamiento depende del tipo de linfoma no Hodgkin.
Se utiliza uno de los siguientes tipos de biopsia.
- Biopsia por escisión: extracción completa de un ganglio linfático o una masa de tejido.
- Biopsia por incisión: extracción de una parte de una masa, un ganglio linfático o una muestra de tejido.
- Biopsia por punción con aguja gruesa: extracción de tejido o de una parte de un ganglio linfático mediante una aguja ancha.
- Biopsia por aspiración con aguja fina (AAF): extracción de tejido o una parte de un ganglio linfático mediante una aguja fina.
El procedimiento que se use para extraer la muestra de tejido dependerá de la parte del cuerpo donde se encuentra el tumor.
- Aspiración de médula ósea y biopsia: extracción de una muestra de médula ósea y un trozo pequeño de hueso mediante la introducción de una aguja hueca en el hueso de la cadera o el esternón.
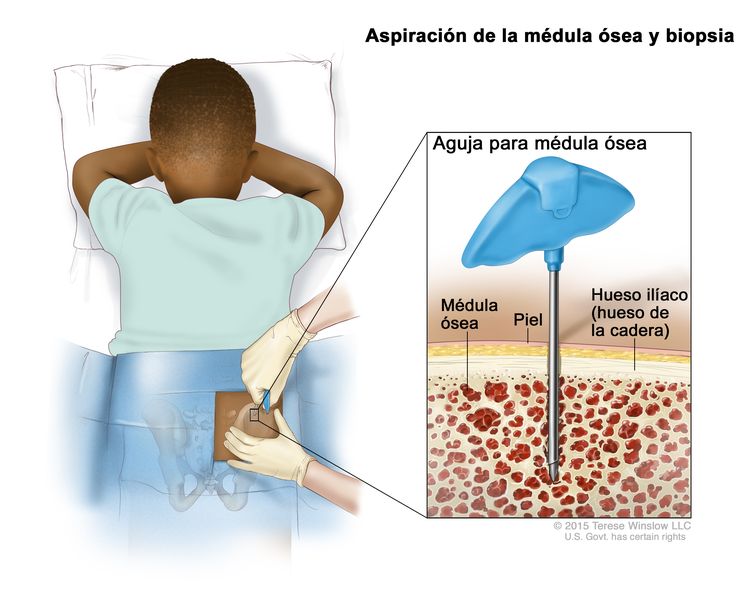 Aspiración de la médula ósea y biopsia. Después de adormecer un área pequeña de la piel, se inserta una aguja para la médula ósea en el hueso ilíaco (hueso de la cadera) del niño. Se extraen muestras de sangre, hueso y médula ósea para examinarlas al microscopio.
Aspiración de la médula ósea y biopsia. Después de adormecer un área pequeña de la piel, se inserta una aguja para la médula ósea en el hueso ilíaco (hueso de la cadera) del niño. Se extraen muestras de sangre, hueso y médula ósea para examinarlas al microscopio. - Mediastinoscopia: procedimiento quirúrgico para observar si hay áreas anormales en los órganos, tejidos y ganglios linfáticos que se encuentran entre los pulmones. Se hace una incisión (corte) en la parte superior del esternón y se introduce un mediastinoscopio en el tórax. Un mediastinoscopio es un instrumento delgado en forma de tubo, con una luz y una lente para observar. También tiene una herramienta para extraer muestras de tejido o de ganglios linfáticos, que se observan con un microscopio para verificar si hay signos de cáncer.
- Mediastinotomía anterior: procedimiento quirúrgico para observar los órganos y tejidos ubicados entre los pulmones, y entre el esternón y el corazón, para determinar si hay áreas anormales. Se realiza una incisión (corte) cerca del esternón y se introduce un mediastinoscopio en el tórax. Un mediastinoscopio es un instrumento delgado en forma de tubo, con una luz y una lente para observar. También tiene una herramienta para extraer muestras de tejido o de ganglios linfáticos, que se observan con un microscopio para verificar si hay signos de cáncer. Esto también se llama procedimiento de Chamberlain.
- Toracentesis: extracción del líquido que se encuentra en el espacio entre el revestimiento del tórax y el pulmón mediante una aguja. Un patólogo observa el líquido al microscopio para detectar células cancerosas.
Si se encuentra cáncer, se usan las siguientes pruebas para estudiar las células cancerosas:
- Prueba inmunohistoquímica:prueba de laboratorio por la que se usan anticuerpos para determinar si hay ciertos antígenos (marcadores) en una muestra de tejido de un paciente. Por lo general, los anticuerpos se unen a una enzima o un tinte fluorescente. Una vez que los anticuerpos se unen a un antígeno específico en una muestra de tejido, se activa la enzima o el tinte y se observa el antígeno al microscopio. Este tipo de prueba se usa para diagnosticar el cáncer y diferenciarlo de otros tipos de cáncer.
- Citometría de flujo: prueba de laboratorio para medir el número de células de una muestra, el porcentaje de células vivas de una muestra y determinar ciertas características de las células, como el tamaño, la forma y la presencia de marcadores tumorales (o de otro tipo) en la superficie celular. Las células de una muestra de sangre, médula ósea u otro tejido del paciente se tiñen con un tinte sensible a la luz y se colocan en un líquido. Luego, se pasan estas células, de en una, por un rayo de luz. Los resultados de la prueba dependen de la forma en que las células con el tinte reaccionan frente al rayo de luz. Esta prueba se usa para diagnosticar y tratar ciertos tipos de cáncer, como la leucemia y el linfoma.
- Análisiscitogenético: prueba de laboratorio para examinar los cromosomas en las células de una muestra de sangre o médula ósea. Se cuenta el número de cromosomas y se observa si hay algún cambio, como cromosomas rotos, en otro orden, faltantes o sobrantes. Es posible que los cambios en ciertos cromosomas indiquen la presencia de cáncer. El análisis citogenético se usa para diagnosticar el cáncer, planificar el tratamiento o determinar si el tratamiento es eficaz.
- Hibridación fluorescente in situ (FISH): prueba de laboratorio que se usa para observar y contar los genes o los cromosomas en las células y los tejidos. En el laboratorio, se preparan trozos de ADN con un tinte fluorescente que se agregan a una muestra de células o tejidos de un paciente. Cuando se observan al microscopio con una luz especial, estos trozos de ADN brillan si se unen a genes o áreas específicas de los cromosomas en la muestra. La prueba FISH se usa para diagnosticar el cáncer y planificar el tratamiento.
- Inmunofenotipificación: prueba de laboratorio para la que se usan anticuerpos a fin de identificar células cancerosas según los tipos de antígenos o marcadores presentes en la superficie celular. Esta prueba se usa para diagnosticar tipos específicos de linfoma.
Ciertos factores afectan el pronóstico (probabilidad de recuperación) y las opciones de tratamiento.
El pronóstico y las opciones de tratamiento dependen de los siguientes aspectos:
- Tipo de linfoma.
- Lugar del cuerpo donde está el tumor en el momento del diagnóstico.
- Estadio del cáncer.
- Ciertos cambios en los cromosomas.
- Tipo de tratamiento inicial.
- Respuesta del linfoma al tratamiento inicial.
- Edad y estado general de salud del paciente.
Estadios del linfoma no Hodgkin infantil
Key Points for this Section
- Después del diagnóstico del linfoma no Hodgkin en adultos, se realizan pruebas para determinar si las células cancerosas se diseminaron dentro del sistema linfático o a otras partes del cuerpo.
- El cáncer se disemina en el cuerpo de tres maneras.
- Los siguientes estadios se usan para el linfoma no Hodgkin infantil:
- Estadio I
- Estadio II
- Estadio III
- Estadio IV
- En ocasiones, el linfoma no Hodgkin infantil no responde al tratamiento o recidiva (vuelve) después del tratamiento.
Después del diagnóstico del linfoma no Hodgkin en adultos, se realizan pruebas para determinar si las células cancerosas se diseminaron dentro del sistema linfático o a otras partes del cuerpo.
El proceso que se utiliza para determinar si el cáncer se diseminó dentro del sistema linfático o a otras partes del cuerpo se llama estadificación. Los resultados de las pruebas y procedimientos usados para diagnosticar el linfoma no Hodgkin también se usan para la estadificación. La información que se obtiene del proceso de estadificación determina el estadio de la enfermedad. Es importante conocer el estadio para planificar el tratamiento.
Para obtener una descripción de las pruebas y procedimientos utilizados para diagnosticar el linfoma no Hodgkin, consulte Información general
El cáncer se disemina en el cuerpo de tres maneras.
El cáncer se puede diseminar a través del tejido, el sistema linfático y la sangre:
- Tejido. El cáncer se disemina desde donde comenzó y se extiende hacia las áreas cercanas.
- Sistema linfático. El cáncer se disemina desde donde comenzó y entra en el sistema linfático. El cáncer se desplaza a través de los vasos linfáticos a otras partes del cuerpo.
- Sangre. El cáncer se disemina desde donde comenzó y entra en la sangre. El cáncer se desplaza a través de los vasos sanguíneos a otras partes del cuerpo.
Los siguientes estadios se usan para el linfoma no Hodgkin infantil:
Estadio I
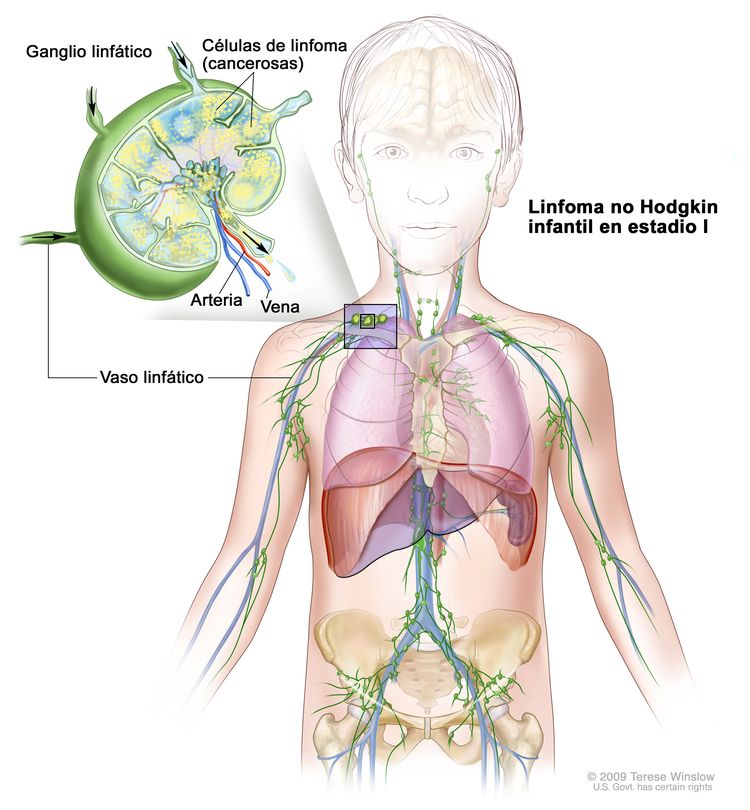 Linfoma no Hodgkin infantil en estadio I. Se encuentra cáncer en uno de los siguientes sitios: 1) un grupo de ganglios linfáticos; 2) un área fuera de los ganglios linfáticos. Además, no se encuentra cáncer en el abdomen ni en el mediastino (área entre los pulmones).
Linfoma no Hodgkin infantil en estadio I. Se encuentra cáncer en uno de los siguientes sitios: 1) un grupo de ganglios linfáticos; 2) un área fuera de los ganglios linfáticos. Además, no se encuentra cáncer en el abdomen ni en el mediastino (área entre los pulmones).
En el linfoma no Hodgkin infantil en estadio I, se encuentra cáncer en uno de los siguientes sitios:
- Un grupo de ganglios linfáticos.
- Un área fuera de los ganglios linfáticos.
Además, no se encuentra cáncer en el abdomen ni el mediastino (área entre los pulmones).
Estadio II
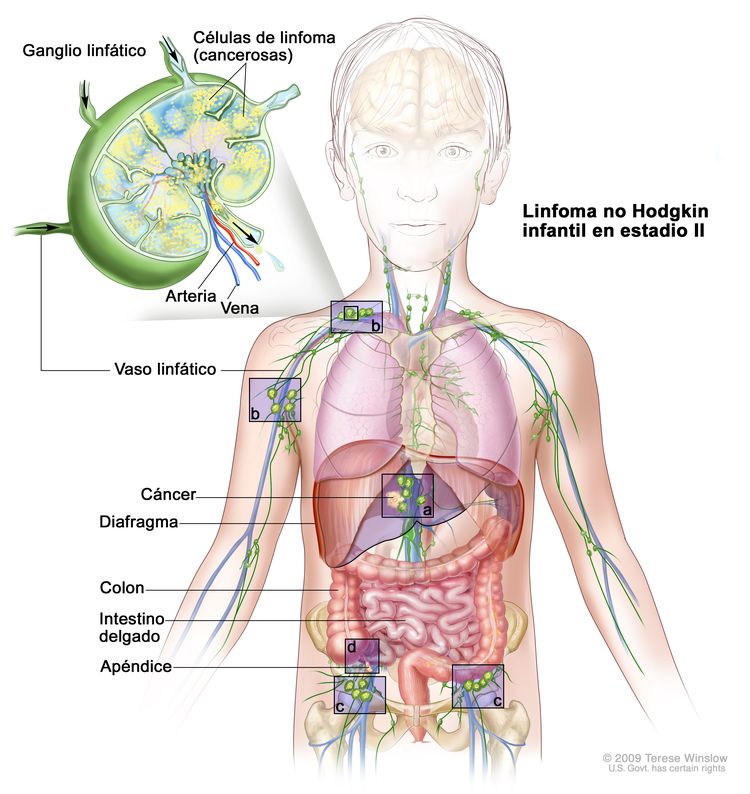 Linfoma no Hodgkin infantil en estadio II. Se presenta una de las siguientes situaciones: 1) se encuentra cáncer en un área fuera de los ganglios linfáticos y en los ganglios linfáticos cercanos a esa área (a); 2) se encuentra cáncer en dos o más áreas por encima (b) o debajo (c) del diafragma; 3) el cáncer comenzó en el estómago, el apéndice o los intestinos (d) y se puede extirpar por completo mediante cirugía.
Linfoma no Hodgkin infantil en estadio II. Se presenta una de las siguientes situaciones: 1) se encuentra cáncer en un área fuera de los ganglios linfáticos y en los ganglios linfáticos cercanos a esa área (a); 2) se encuentra cáncer en dos o más áreas por encima (b) o debajo (c) del diafragma; 3) el cáncer comenzó en el estómago, el apéndice o los intestinos (d) y se puede extirpar por completo mediante cirugía.
En el linfoma no Hodgkin infantil en estadio II, se presenta una de las siguientes situaciones:
- Se encuentra cáncer en un área fuera de los ganglios linfáticos y en los ganglios linfáticos cercanos a esa área.
- Se encuentra cáncer en dos o más áreas por encima o debajo del diafragma, y es posible que se haya diseminado a los ganglios linfáticos cercanos.
- El cáncer comenzó en el estómago o los intestinos, y se puede extirpar por completo mediante cirugía. Es posible que el cáncer se haya diseminado a algunos ganglios linfáticos cercanos.
Estadio III
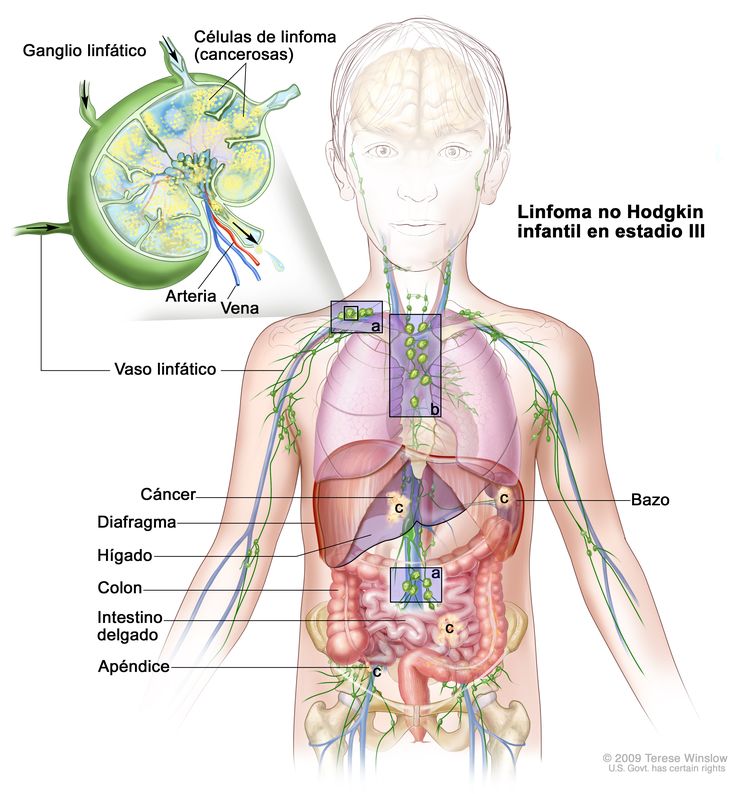 Linfoma no Hodgkin infantil en estadio III. Se presenta una de las siguientes situaciones: 1) se encuentra cáncer en por lo menos un área por encima del diafragma y un área por debajo del diafragma (a); 2) el cáncer comenzó en el tórax (b); 3) el cáncer comenzó en el abdomen y se diseminó por todo el abdomen (c); 4) se encuentra cáncer en el área que rodea la columna vertebral (no se muestra).
Linfoma no Hodgkin infantil en estadio III. Se presenta una de las siguientes situaciones: 1) se encuentra cáncer en por lo menos un área por encima del diafragma y un área por debajo del diafragma (a); 2) el cáncer comenzó en el tórax (b); 3) el cáncer comenzó en el abdomen y se diseminó por todo el abdomen (c); 4) se encuentra cáncer en el área que rodea la columna vertebral (no se muestra).
En el linfoma no Hodgkin infantil en estadio III, se presenta una de las siguientes situaciones:
- Se encuentra cáncer en por lo menos un área por encima del diafragma y un área por debajo del diafragma.
- El cáncer comenzó en el tórax.
- El cáncer comenzó en el abdomen, se diseminó por todo el abdomen y no se puede extirpar por completo mediante cirugía.
- Se encuentra cáncer en el área que rodea la columna vertebral.
Estadio IV
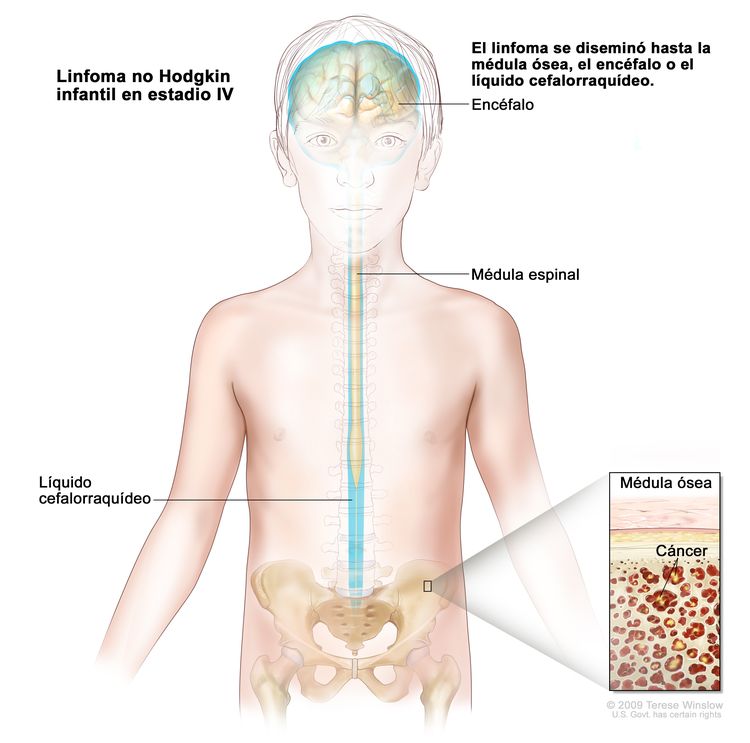 Linfoma no Hodgkin infantil en estadio IV. Se encuentra cáncer en la médula ósea, el encéfalo o el líquido cefalorraquídeo. También es posible que se encuentre cáncer en otras partes del cuerpo.
Linfoma no Hodgkin infantil en estadio IV. Se encuentra cáncer en la médula ósea, el encéfalo o el líquido cefalorraquídeo. También es posible que se encuentre cáncer en otras partes del cuerpo.
En el linfoma no Hodgkin infantil en estadio IV, se encuentra cáncer en la médula ósea, el encéfalo o el líquido cefalorraquídeo. También es posible que se encuentre cáncer en otras partes del cuerpo.
En ocasiones, el linfoma no Hodgkin infantil no responde al tratamiento o recidiva (vuelve) después del tratamiento.
El linfoma no Hodgkin resistente al tratamiento es un cáncer que no responde al tratamiento inicial.
El linfoma no Hodgkin recidivante es un cáncer que recidivó (volvió) después del tratamiento. A veces el cáncer reaparece en el sistema linfático o en otras partes del cuerpo.
Aspectos generales de las opciones de tratamiento
Key Points for this Section
- Hay diferentes tipos de tratamiento para los niños con linfoma no Hodgkin.
- El tratamiento de los niños con linfoma no Hodgkin lo debe planificar un equipo de médicos experto en el tratamiento del cáncer infantil.
- Se utilizan ocho tipos de tratamiento:
- Cirugía
- Quimioterapia
- Radioterapia
- Dosis altas de quimioterapia con trasplante de células madre
- Terapia dirigida
- Otras terapias farmacológicas
- Fototerapia
- Observación cautelosa
- Se están probando nuevos tipos de tratamiento en ensayos clínicos.
- Inmunoterapia
- A veces el tratamiento del linfoma no Hodgkin infantil causa efectos secundarios.
- Los pacientes podrían considerar la participación en un ensayo clínico.
- Los pacientes ingresan en los ensayos clínicos antes, durante o después de comenzar el tratamiento para el cáncer.
- A veces, se necesitan pruebas de seguimiento.
Hay diferentes tipos de tratamiento para los niños con linfoma no Hodgkin.
Hay diferentes tipos de tratamiento disponibles para los niños con linfoma no Hodgkin. Algunos tratamientos son estándar (tratamiento que se usa en la actualidad) y otros se están probando en ensayos clínicos. Un ensayo clínico de un tratamiento es un estudio de investigación con el fin de mejorar los tratamientos actuales u obtener información sobre tratamientos nuevos para los pacientes de cáncer. A veces, cuando en los ensayos clínicos se demuestra que un tratamiento nuevo es mejor que el tratamiento estándar, el tratamiento nuevo se convierte en el tratamiento estándar.
Se debe considerar la participación en un ensayo clínico para todos los niños con linfoma no Hodgkin. En algunos ensayos clínicos solo se aceptan pacientes que no comenzaron el tratamiento.
El tratamiento de los niños con linfoma no Hodgkin lo debe planificar un equipo de médicos experto en el tratamiento del cáncer infantil.
El tratamiento lo supervisará un oncólogo pediatra, un médico que se especializa en el tratamiento de niños con cáncer. El oncólogo pediatra trabaja con otros proveedores de atención de la salud expertos en el tratamiento de niños con linfoma no Hodgkin y que se especializan en ciertas áreas de la medicina. Entre estos especialistas se encuentran los siguientes:
- Pediatra.
- Radioncólogo.
- Hematólogo pediatra.
- Cirujano pediatra.
- Enfermero especializado en pediatría.
- Especialista en rehabilitación.
- Psicólogo.
- Trabajador social.
Se utilizan ocho tipos de tratamiento:
Cirugía
En algunos tipos de linfoma no Hodgkin infantil se hace una cirugía para extirpar tanto tumor como sea posible. Después de que el médico extirpa todo el cáncer que puede ver durante la cirugía, algunos pacientes reciben quimioterapia para destruir cualquier célula cancerosa que haya quedado. El tratamiento que se administra después de la cirugía para disminuir el riesgo de que el cáncer vuelva se llama terapia adyuvante.
Quimioterapia
La quimioterapia es un tratamiento del cáncer en el que se usan medicamentos para interrumpir la formación de células cancerosas, ya sea mediante su destrucción o al impedir su multiplicación. Cuando la quimioterapia se toma por boca o se inyecta en una vena o un músculo, los medicamentos ingresan al torrente sanguíneo y pueden llegar a las células cancerosas de todo el cuerpo (quimioterapia sistémica). Cuando la quimioterapia se coloca directamente en el líquido cefalorraquídeo (quimioterapia intratecal), un órgano o una cavidad corporal, como el abdomen, los medicamentos afectan sobre todo las células cancerosas de esas áreas. La quimioterapia combinada es un tratamiento en el que se usan dos o más medicamentos contra el cáncer.
La quimioterapia intratecal se usa a veces para tratar el linfoma no Hodgkin infantil que se diseminó o que se podría diseminar al encéfalo. Cuando se usa para disminuir las probabilidades de que el cáncer se disemine al encéfalo se llama profilaxis del SNC. La quimioterapia intratecal se administra además de la quimioterapia por boca o vía intravenosa. También es posible usar quimioterapia en dosis más altas que las normales como profilaxis del SNC.
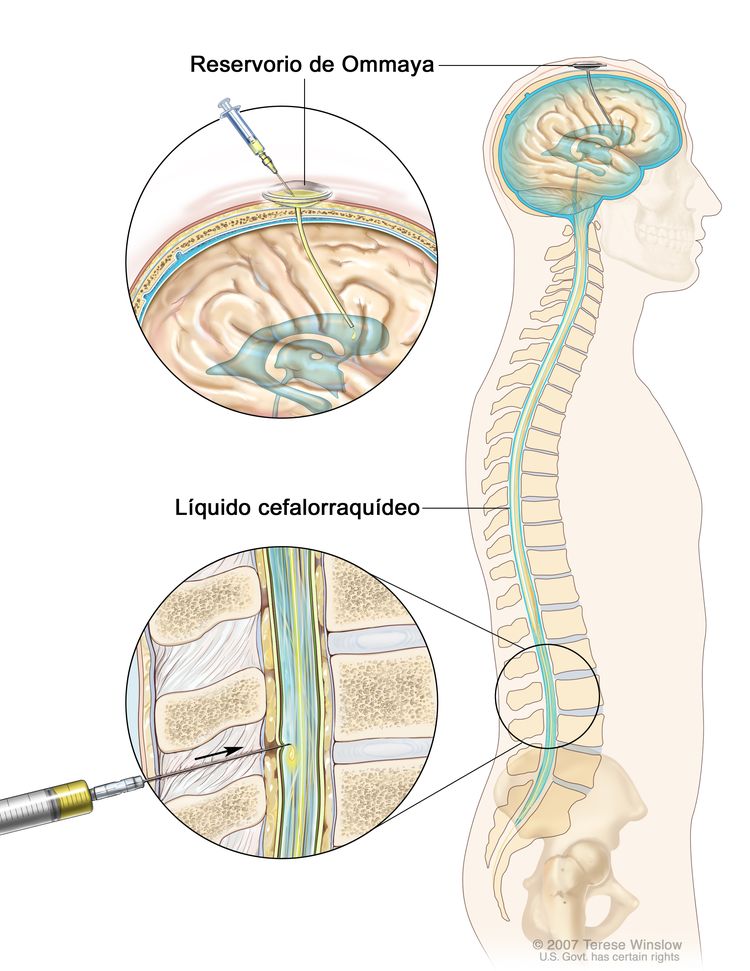 Quimioterapia intratecal. Los medicamentos contra el cáncer se inyectan en el espacio intratecal, que contiene el líquido cefalorraquídeo (LCR, que se muestra en color azul). Hay dos formas de hacer esto. Una de las formas, que se muestra en la parte superior de la imagen, consiste en inyectar los medicamentos en un reservorio de Ommaya (un aparato en forma de cúpula que se coloca debajo del cuero cabelludo mediante cirugía; este contiene los medicamentos que circulan por un tubo pequeño hasta el cerebro). La otra forma, que se muestra en la parte inferior de la imagen, consiste en inyectar los medicamentos directamente en el LCR en la parte inferior de la columna vertebral, después de que se adormece un área pequeña en la parte inferior de la espalda.
Quimioterapia intratecal. Los medicamentos contra el cáncer se inyectan en el espacio intratecal, que contiene el líquido cefalorraquídeo (LCR, que se muestra en color azul). Hay dos formas de hacer esto. Una de las formas, que se muestra en la parte superior de la imagen, consiste en inyectar los medicamentos en un reservorio de Ommaya (un aparato en forma de cúpula que se coloca debajo del cuero cabelludo mediante cirugía; este contiene los medicamentos que circulan por un tubo pequeño hasta el cerebro). La otra forma, que se muestra en la parte inferior de la imagen, consiste en inyectar los medicamentos directamente en el LCR en la parte inferior de la columna vertebral, después de que se adormece un área pequeña en la parte inferior de la espalda.
La manera en que se administra la quimioterapia depende del tipo y el estadio del cáncer que se esté tratando.
Para obtener más información, consulte Drugs Approved for Non-Hodgkin Lymphoma (Medicamentos aprobados para el linfoma no Hodgkin).
Radioterapia
La radioterapia es un tratamiento contra el cáncer para el que se usan rayos X de alta energía u otros tipos de radiación para destruir las células cancerosas o impedir que se multipliquen. En la radioterapia externa se usa una máquina que envía la radiación desde el exterior del cuerpo hacia el área en la que se encuentra el cáncer. En ocasiones, la radioterapia externa se usa para el tratamiento del linfoma no Hodgkin infantil que se diseminó o se podría diseminar al encéfalo y la médula espinal. La radioterapia externa a veces también se usa para el tratamiento del linfoma cutáneo de células T (micosis fungoide).
Dosis altas de quimioterapia con trasplante de células madre
Se administran dosis altas de quimioterapia para destruir células cancerosas. Durante el tratamiento del cáncer, también se destruyen las células sanas, incluso las células formadoras de sangre. El trasplante de células madre es un tratamiento para reemplazar estas células formadoras de sangre. Las células madre (células sanguíneas inmaduras) se extraen de la sangre o la médula ósea del paciente o de un donante, se congelan y almacenan. Después de que el paciente termina la quimioterapia, las células madre almacenadas se descongelan y se devuelven al paciente mediante una infusión. Estas células madre reinfundidas se convierten en células sanguíneas del cuerpo y restauran las células destruidas.
Para obtener más información en inglés, consulte Drugs Approved for Non-Hodgkin Lymphoma (Medicamentos aprobados para el linfoma no Hodgkin).
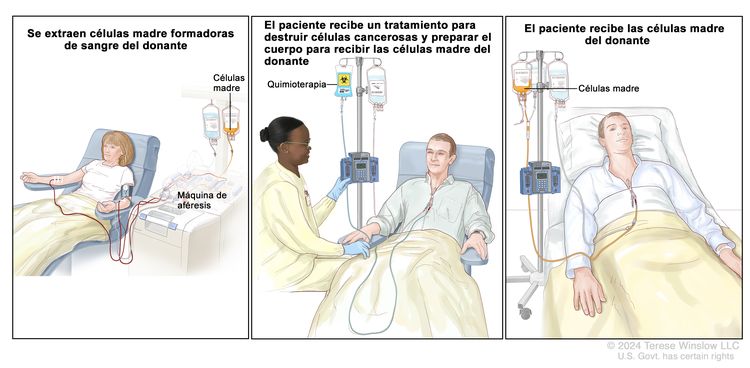 Trasplante de células madre. Paso 1: se extrae sangre de una vena de un brazo del donante, que puede ser el paciente u otra persona. La sangre pasa por una máquina que separa las células madre. Luego, la sangre se devuelve al donante por una vena del otro brazo. Paso 2: el paciente recibe quimioterapia para eliminar las células formadoras de la sangre. También puede recibir radioterapia (no se muestra). Paso 3: el paciente recibe células madre a través de un catéter que se coloca en un vaso sanguíneo del pecho.
Trasplante de células madre. Paso 1: se extrae sangre de una vena de un brazo del donante, que puede ser el paciente u otra persona. La sangre pasa por una máquina que separa las células madre. Luego, la sangre se devuelve al donante por una vena del otro brazo. Paso 2: el paciente recibe quimioterapia para eliminar las células formadoras de la sangre. También puede recibir radioterapia (no se muestra). Paso 3: el paciente recibe células madre a través de un catéter que se coloca en un vaso sanguíneo del pecho.
Terapia dirigida
En la terapia dirigida, se usan medicamentos u otras sustancias que bloquean la acción de enzimas específicas, proteínas y otras moléculas que participan en la multiplicación y diseminación de células cancerosas. Se usan diferentes tipos de terapia dirigida, como los siguientes:
- Terapia con anticuerpos monoclonales: Los anticuerpos monoclonales son proteínas del sistema inmunitario que se producen en el laboratorio para el tratamiento de muchas enfermedades, incluso el cáncer. Como tratamiento del cáncer, estos anticuerpos se adhieren a dianas específicas en las células cancerosas o en otras células que ayudan a que se formen células cancerosas. Los anticuerpos destruyen las células cancerosas, bloquean su multiplicación o impiden que se diseminen. Los anticuerpos monoclonales se administran por infusión. Se emplean solos o para llevar medicamentos, toxinas o material radiactivo directamente a las células cancerosas. Los anticuerpos monoclonales se pueden usar en combinación con la quimioterapia como terapia adyuvante.
Los siguientes son tipos de anticuerpos monoclonales:
- El rituximab se usa para el tratamiento de varios tipos de linfoma no Hodgkin infantil.
- El pembrolizumab se usa para el tratamiento del linfoma mediastínico primario de células B grandes que no respondió al tratamiento o recidivó (volvió) después del tratamiento. El tratamiento con pembrolizumab se ha estudiado sobre todo en adultos.
- El brentuximab vedotina es un anticuerpo monoclonal combinado con un medicamento contra el cáncer que se usa para el tratamiento del linfoma anaplásico de células grandes que no respondió al tratamiento o que recidivó.
- Un anticuerpo monoclonal biespecífico se elabora a partir de dos anticuerpos monoclonales distintos que se unen a dos sustancias diferentes que destruyen células cancerosas. La terapia con un anticuerpo monoclonal biespecífico se usa para el tratamiento del linfoma o la leucemia de Burkitt y el linfoma difuso de células B grandes que no respondió al tratamiento o que recidivó.
- El nivolumab está en estudio para el tratamiento del linfoma anaplásico de células grandes con cierto cambio en un gen que no respondió al tratamiento o que recidivó (volvió).
- Terapia con inhibidores de ALK: Los inhibidores de ALK bloquean la actividad de una proteína que se llama cinasa del linfoma anaplásico. Bloquear esta proteína quizás impida la multiplicación y diseminación de células cancerosas. El crizotinib, el alectinib y el ceritinib se usan para el tratamiento del linfoma anaplásico de células grandes que no respondió al tratamiento o que recidivó (volvió). El crizotinib también está en estudio para el tratamiento del linfoma anaplásico de células grandes recién diagnosticado.
- Terapia con inhibidores del proteasoma: este tratamiento impide la acción de los proteasomas en las células cancerosas. Los proteasomas eliminan las proteínas que la célula ya no necesita. Cuando se bloquean los proteasomas, los protones se acumulan en la célula y esto quizás destruya la célula cancerosa. El bortezomib en ocasiones se usa para el tratamiento del linfoma linfoblástico que no respondió al tratamiento o que recidivó.
- Inmunotoxinas: Estas sustancias se unen a las células cancerosas y las destruyen. La denileucina diftitox es una inmunotoxina que se usa para el tratamiento del linfoma cutáneo de células T.
Otras terapias dirigidas están en estudio para el tratamiento del linfoma no Hodgkin infantil que no respondió al tratamiento o que recidivó (volvió).
Para obtener más información en inglés, consulte Drugs Approved for Non-Hodgkin Lymphoma (Medicamentos aprobados para el linfoma no Hodgkin).
Otras terapias farmacológicas
Los retinoides son medicamentos relacionados con la vitamina A. El retinoide bexaroteno se usa para el tratamiento de varios tipos de linfoma cutáneo de células T.
El cuerpo produce de manera natural hormonasesteroideas. Este tipo de hormonas también se elaboran en el laboratorio para usar como medicamentos. La terapia con corticoesteroides en la piel se usa para el tratamiento del linfoma cutáneo de células T. La dexametasona y la prednisona son corticoesteroides que se usan con otros medicamentos para el tratamiento de ciertos tipos de linfoma.
Los antibióticos son medicamentos que se usan para el tratamiento de infecciones y del cáncer causado por bacterias y otros microorganismos. Se han usado antibióticos para el tratamiento del linfoma de tejido linfoide asociado a mucosas (MALT). El tratamiento con antibióticos se ha estudiado sobre todo en adultos.
Fototerapia
La fototerapia es un tratamiento contra el cáncer que usa un medicamento y ciertos tipos de rayos láser para eliminar células cancerosas. Se inyecta en la vena un medicamento que se activa al exponerse a la luz. El medicamento se acumula más en las células cancerosas que en las normales. Para el cáncer cutáneo en la piel, los rayos láser se apuntan sobre la piel y el medicamento se activa y destruye células cancerosas. La fototerapia se usa para el tratamiento del linfoma cutáneo de células T.
Observación cautelosa
La observación cautelosa es el control atento del estado del paciente sin administrar tratamiento, a menos que aparezcan signos o síntomas o que estos cambien.
Se están probando nuevos tipos de tratamiento en ensayos clínicos.
En esta sección del resumen se describen los tratamientos que se estudian en ensayos clínicos. Es posible que no se mencionen todos los tratamientos nuevos en estudio. Para obtener más información sobre ensayos clínicos, consulte el portal de Internet del NCI.
Inmunoterapia
La inmunoterapia ayuda al sistema inmunitario a combatir el cáncer. Los siguientes son tipos de inmunoterapia:
- Terapia de células T con CAR: en este tratamiento las células T (tipo de célula del sistema inmunitario) del paciente se modifican para que ataquen ciertas proteínas en la superficie de células cancerosas. Se extraen las células T del paciente y, en el laboratorio, se les añade receptores especiales en la superficie. Las células modificadas se llaman células T con receptor de antígeno quimérico (CAR). Las células T con CAR se producen en el laboratorio y se administran al paciente mediante infusión. Las células T con CAR se multiplican en la sangre del paciente y atacan las células cancerosas. La terapia de células T con CAR está en estudio para el tratamiento del linfoma o la leucemia de Burkitt y el linfoma difuso de células B grandes que no respondió al tratamiento o que recidivó (volvió).
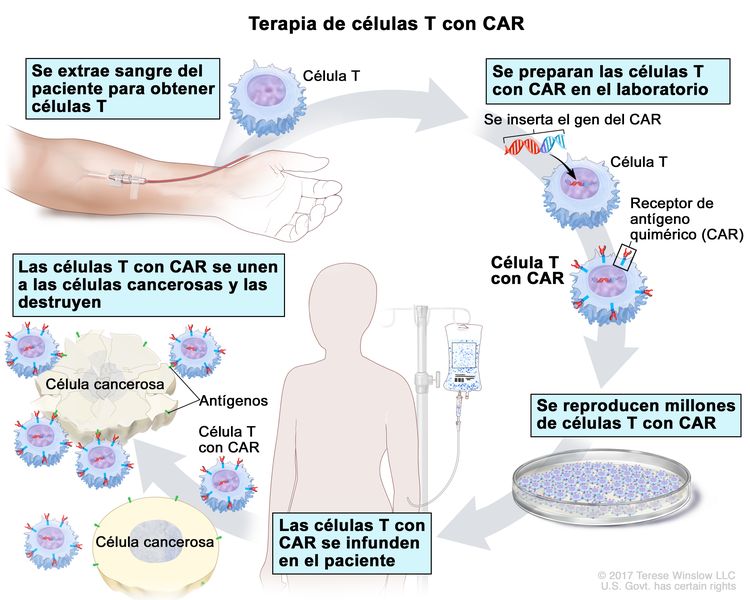 Terapia de células T con CAR. Tipo de tratamiento para el que se cambian las células T (un tipo de célula inmunitaria) de un paciente en el laboratorio a fin de que se unan a las células cancerosas y las destruyan. La sangre de una vena del brazo del paciente pasa por un tubo hasta una máquina de aféresis (no se muestra) que extrae los glóbulos blancos, incluso las células T, y devuelve el resto de la sangre al paciente. Luego, en el laboratorio, se inserta en estas células T el gen que produce un receptor especial, que se llama receptor de antígeno quimérico (CAR). Se reproducen millones de células T con CAR en el laboratorio y después el paciente las recibe mediante infusión. Las células T con CAR se unen a un antígeno de las células cancerosas y las destruyen.
Terapia de células T con CAR. Tipo de tratamiento para el que se cambian las células T (un tipo de célula inmunitaria) de un paciente en el laboratorio a fin de que se unan a las células cancerosas y las destruyan. La sangre de una vena del brazo del paciente pasa por un tubo hasta una máquina de aféresis (no se muestra) que extrae los glóbulos blancos, incluso las células T, y devuelve el resto de la sangre al paciente. Luego, en el laboratorio, se inserta en estas células T el gen que produce un receptor especial, que se llama receptor de antígeno quimérico (CAR). Se reproducen millones de células T con CAR en el laboratorio y después el paciente las recibe mediante infusión. Las células T con CAR se unen a un antígeno de las células cancerosas y las destruyen. - Los linfocitos T citotóxicos específicos contra el virus de Epstein-Barr (VEB) son un tipo de célula inmunitaria capaz de destruir ciertas células; entre estas, células extrañas, células cancerosas y células infectadas por el VEB. Es posible separar los linfocitos T citotóxicos de otras células sanguíneas, multiplicarlos en el laboratorio y luego administrarlos al paciente para destruir células cancerosas. Los linfocitos T citotóxicos específicos contra el VEB están en estudio para el tratamiento de la enfermedad linfoproliferativa postrasplante.
- Ciclosporina A: se usa en combinación con corticoesteroides para el tratamiento del linfoma subcutáneo de células T paniculítico.
A veces el tratamiento del linfoma no Hodgkin infantil causa efectos secundarios.
Para obtener más información sobre los efectos secundarios que comienzan durante el tratamiento para el cáncer, consulte nuestra página sobre efectos secundarios.
Los efectos secundarios del tratamiento del cáncer que empiezan después del mismo y continúan durante meses o años se llaman efectos tardíos. Los efectos tardíos del tratamiento del cáncer a veces incluyen las siguientes afecciones:
- Problemas físicos, en el corazón, los huesos y la fertilidad.
- Cambios en el estado de ánimo, los sentimientos, el pensamiento, el aprendizaje o la memoria.
- Segundos cánceres (nuevos tipos de cáncer) como tumores de encéfalo, leucemia mieloide aguda y síndrome mielodisplásico.
Es posible tratar o controlar algunos efectos tardíos. Es importante hablar con los médicos sobre los posibles efectos de algunos tratamientos en su niño. Para obtener más información, consulte Efectos tardíos del tratamiento anticanceroso en la niñez.
Los pacientes podrían considerar la participación en un ensayo clínico.
Para algunos pacientes, la mejor elección de tratamiento podría ser un ensayo clínico. Los ensayos clínicos son parte del proceso de investigación del cáncer. Los ensayos clínicos se llevan a cabo para saber si los tratamientos nuevos para el cáncer son inocuos (seguros) y eficaces, o mejores que el tratamiento estándar.
Muchos de los tratamientos estándar actuales se basan en ensayos clínicos anteriores. Los pacientes que participan en un ensayo clínico reciben el tratamiento estándar o son de los primeros en recibir el tratamiento nuevo.
Los pacientes que participan en los ensayos clínicos también ayudan a mejorar la forma en que se tratará el cáncer en el futuro. Aunque los ensayos clínicos no siempre llevan a tratamientos eficaces, a menudo responden a preguntas importantes y ayudan a avanzar en la investigación.
Los pacientes ingresan en los ensayos clínicos antes, durante o después de comenzar el tratamiento para el cáncer.
En algunos ensayos clínicos solo se aceptan a pacientes que aún no recibieron tratamiento. En otros ensayos se prueban terapias en pacientes de cáncer que no mejoraron. También hay ensayos clínicos en los que se prueban formas nuevas de impedir que el cáncer recidive (vuelva) o de disminuir los efectos secundarios del tratamiento del cáncer.
Los ensayos clínicos se realizan en muchas partes del país. La información en inglés sobre los ensayos clínicos patrocinados por el Instituto Nacional del Cáncer (NCI) se encuentra en la página de Internet clinical trials search. Para obtener información en inglés sobre ensayos clínicos patrocinados por otras organizaciones, consulte el portal de Internet ClinicalTrials.gov.
A veces, se necesitan pruebas de seguimiento.
Es posible que se repitan algunas pruebas para diagnosticar el cáncer o para determinar el estadio del cáncer. Otras pruebas se repiten para asegurar que el tratamiento es eficaz. Las decisiones acerca de seguir, cambiar o suspender el tratamiento se pueden basar en los resultados de estas pruebas.
Algunas de las pruebas se repiten cada tanto después de terminar el tratamiento. Los resultados de estas pruebas muestran si la afección cambió o si el cáncer recidivó (volvió). Estas pruebas se llaman también exámenes médicos de seguimiento.
Opciones de tratamiento del linfoma no Hodgkin infantil
childhood Burkitt lymphomastage I childhood small noncleaved cell lymphomastage II childhood small noncleaved cell lymphomastage III childhood small noncleaved cell lymphomastage IV childhood small noncleaved cell lymphomarecurrent childhood small noncleaved cell lymphomaLinfoma o leucemia de Burkitt
Tratamiento del linfoma o la leucemia de Burkitt
Para obtener información de los tratamientos que se mencionan a continuación, consulte la sección Aspectos generales de las opciones de tratamiento.
El tratamiento del linfoma o la leucemia de Burkitt recién diagnosticados incluye las siguientes opciones:
- Cirugía para extirpar la mayor cantidad de tumor posible, seguida de quimioterapia combinada.
- Quimioterapia combinada con terapia dirigida (rituximab) o sin esta.
Tratamiento del linfoma o la leucemia de Burkitt recidivantes
Para obtener información de los tratamientos que se mencionan a continuación, consulte la sección Aspectos generales de las opciones de tratamiento.
El tratamiento del linfoma o la leucemia de Burkittrecidivantes o resistentes al tratamiento incluye las siguientes opciones:
- Quimioterapia combinada con terapia dirigida (rituximab) o sin esta.
- Terapia dirigida (rituximab), quimioterapia combinada y dexametasona.
- Quimioterapia de dosis alta, con trasplante de células madre con las propias células del paciente o las células de un donante.
- Terapia dirigida con un anticuerpo biespecífico.
- Terapia de células T con CAR.
- Participación en un ensayo clínico en el que se examine una muestra del tumor del paciente para verificar si tiene determinados cambios en los genes. El tipo de terapia dirigida que se administrará al paciente depende del tipo de cambio en el gen.
Realice una búsqueda en inglés de ensayos clínicos sobre cáncer auspiciados por el NCI que aceptan pacientes en este momento. Busque por tipo de cáncer, edad del paciente y lugar del ensayo. Consulte también información general sobre los ensayos clínicos.
childhood diffuse large cell lymphomastage I childhood large cell lymphomastage II childhood large cell lymphomastage III childhood large cell lymphomastage IV childhood large cell lymphomarecurrent childhood large cell lymphomaLinfoma difuso de células B grandes
Tratamiento del linfoma difuso de células B grandes
Para obtener información de los tratamientos que se mencionan a continuación, consulte la sección Aspectos generales de las opciones de tratamiento.
El tratamiento del linfoma difuso de células B grandes recién diagnosticado incluye las siguientes opciones:
- Cirugía para extirpar la mayor cantidad de tumor posible, seguida de quimioterapia combinada.
- Quimioterapia combinada con terapia dirigida (rituximab) o sin esta.
Tratamiento del linfoma difuso de células B grandes recidivante o resistente al tratamiento
Para obtener información de los tratamientos que se mencionan a continuación, consulte la sección Aspectos generales de las opciones de tratamiento.
El tratamiento del linfoma difuso de células B grandesrecidivante o resistente al tratamiento incluye las siguientes opciones:
- Quimioterapia combinada con terapia dirigida (rituximab) o sin esta.
- Terapia dirigida (rituximab), quimioterapia combinada y dexametasona.
- Quimioterapia de dosis alta, con trasplante de células madre con las propias células del paciente o las células de un donante.
- Terapia dirigida con un anticuerpo biespecífico.
- Terapia de células T con CAR.
- Participación en un ensayo clínico en el que se examine una muestra del tumor del paciente para verificar si tiene determinados cambios en los genes. El tipo de terapia dirigida que se administrará al paciente depende del tipo de cambio en el gen.
Realice una búsqueda en inglés de ensayos clínicos sobre cáncer auspiciados por el NCI que aceptan pacientes en este momento. Busque por tipo de cáncer, edad del paciente y lugar del ensayo. Consulte también información general sobre los ensayos clínicos.
mediastinal (thymic) large B-cell lymphomarecurrent mediastinal (thymic) large B-cell lymphomaLinfoma mediastínico primario de células B
Tratamiento del linfoma mediastínico primario de células B
Para obtener información de los tratamientos que se mencionan a continuación, consulte la sección Aspectos generales de las opciones de tratamiento.
El tratamiento del linfoma mediastínico primario de células B recién diagnosticado incluye las siguientes opciones:
- Quimioterapia combinada, prednisona y terapia dirigida (rituximab).
- Participación en un ensayo clínico de quimioterapia combinada, prednisona y terapia dirigida (rituximab), con terapia dirigida adicional (nivolumab) o sin esta.
Tratamiento del linfoma mediastínico primario de células B recidivante o resistente al tratamiento
Para obtener información de los tratamientos que se mencionan a continuación, consulte la sección Aspectos generales de las opciones de tratamiento.
El tratamiento del linfoma mediastínico primario de células Brecidivante o resistente al tratamiento incluye las siguientes opciones:
- Terapia dirigida (pembrolizumab).
- Participación en un ensayo clínico en el que se examine una muestra del tumor del paciente para verificar si tiene determinados cambios en los genes. El tipo de terapia dirigida que se administrará al paciente depende del tipo de cambio en el gen.
Realice una búsqueda en inglés de ensayos clínicos sobre cáncer auspiciados por el NCI que aceptan pacientes en este momento. Busque por tipo de cáncer, edad del paciente y lugar del ensayo. Consulte también información general sobre los ensayos clínicos.
stage I childhood lymphoblastic lymphomastage II childhood lymphoblastic lymphomastage III childhood lymphoblastic lymphomastage IV childhood lymphoblastic lymphomarecurrent childhood lymphoblastic lymphomaLinfoma linfoblástico
Tratamiento del linfoma linfoblástico
Para obtener información de los tratamientos que se mencionan a continuación, consulte la sección Aspectos generales de las opciones de tratamiento.
El linfoma linfoblástico y la leucemia linfoblástica aguda (LLA) a veces se clasifican como la misma enfermedad. El tratamiento del linfoma linfoblástico incluye las siguientes opciones:
- Quimioterapia combinada.
- En ocasiones también se hace profilaxis del SNC con radioterapia si el cáncer se diseminó al encéfalo o la médula espinal.
Tratamiento del linfoma linfoblástico recidivante o resistente al tratamiento
Para obtener información de los tratamientos que se mencionan a continuación, consulte la sección Aspectos generales de las opciones de tratamiento.
El tratamiento del linfoma linfoblásticorecidivante o resistente al tratamiento incluye las siguientes opciones:
- Quimioterapia.
- Terapia dirigida (bortezomib) y quimioterapia combinada.
- Quimioterapia de dosis alta con trasplante de células madre con las células de un donante.
- Participación en un ensayo clínico en el que se examine una muestra del tumor del paciente para verificar si tiene determinados cambios en los genes. El tipo de terapia dirigida que se administrará al paciente depende del tipo de cambio en el gen.
Realice una búsqueda en inglés de ensayos clínicos sobre cáncer auspiciados por el NCI que aceptan pacientes en este momento. Busque por tipo de cáncer, edad del paciente y lugar del ensayo. Consulte también información general sobre los ensayos clínicos.
stage I childhood anaplastic large cell lymphomastage II childhood anaplastic large cell lymphomastage III childhood anaplastic large cell lymphomastage IV childhood anaplastic large cell lymphomarecurrent childhood anaplastic large cell lymphomaLinfoma anaplásico de células grandes
Tratamiento del linfoma anaplásico de células grandes
Para obtener información de los tratamientos que se mencionan a continuación, consulte la sección Aspectos generales de las opciones de tratamiento.
El tratamiento del linfoma anaplásico de células grandes incluye las siguientes opciones:
- Cirugía seguida de quimioterapia combinada.
- Quimioterapia combinada, con prednisona o sin esta.
- Quimioterapia intratecal y quimioterapia combinada, para pacientes con cáncer en el encéfalo o la médula espinal.
Tratamiento del linfoma anaplásico de células grandes recidivante o resistente al tratamiento
Para obtener información de los tratamientos que se mencionan a continuación, consulte la sección Aspectos generales de las opciones de tratamiento.
El tratamiento del linfoma anaplásico de células grandesrecidivante o resistente al tratamiento incluye las siguientes opciones:
- Quimioterapia, brentuximab, crizotinib, alectinib y ceritinib.
- Trasplante de células madre con las propias células del paciente o las células de un donante.
- Radioterapia o quimioterapia de dosis alta para pacientes cuya enfermedad progresa y llega al sistema nervioso central.
- Participación en un ensayo clínico de terapia dirigida (nivolumab).
- Participación en un ensayo clínico en el que se examine una muestra del tumor del paciente para verificar si tiene determinados cambios en los genes. El tipo de terapia dirigida que se administrará al paciente depende del tipo de cambio en el gen.
Realice una búsqueda en inglés de ensayos clínicos sobre cáncer auspiciados por el NCI que aceptan pacientes en este momento. Busque por tipo de cáncer, edad del paciente y lugar del ensayo. Consulte también información general sobre los ensayos clínicos.
Enfermedad linfoproliferativa relacionada con inmunodeficiencia en niños
Tratamiento de la enfermedad linfoproliferativa relacionada con inmunodeficiencia primaria
Para obtener información de los tratamientos que se mencionan a continuación, consulte la sección Aspectos generales de las opciones de tratamiento.
El tratamiento de la enfermedad linfoproliferativa en niños y adolescentes con un sistema inmunitario debilitado incluye las siguientes opciones:
- Quimioterapia con rituximab o sin este.
- A veces se usa un trasplante de células madre con células de un donante para el tratamiento de la inmunodeficiencia primaria. Este tratamiento disminuye el riesgo de que el cáncerrecidive (vuelva).
Tratamiento del linfoma no Hodgkin relacionado con los síndromes de defectos en la reparación del ADN
Para obtener información de los tratamientos que se mencionan a continuación, consulte la sección Aspectos generales de las opciones de tratamiento.
El tratamiento del linfoma no Hodgkin relacionado con los síndromes de deficiencia en la reparación del ADN en niños incluye la siguiente opción:
Tratamiento del linfoma no Hodgkin relacionado con el VIH
Para obtener información de los tratamientos que se mencionan a continuación, consulte la sección Aspectos generales de las opciones de tratamiento.
La terapia antirretrovírica de gran actividad o TARGA (combinación de medicamentos antirretrovíricos) disminuye el riesgo de linfoma no Hodgkin en pacientes infectados con el virus de la inmunodeficiencia humana (VIH).
El tratamiento del linfoma no Hodgkin (LNH) relacionado con el VIH en niños incluye las siguientes opciones:
- Quimioterapia con rituximab o sin este.
Para el tratamiento de la enfermedad recidivante, las opciones de tratamiento dependerán del tipo de linfoma no Hodgkin.
Tratamiento de la enfermedad linfoproliferativa postrasplante
Para obtener información de los tratamientos que se mencionan a continuación, consulte la sección Aspectos generales de las opciones de tratamiento.
El tratamiento de la enfermedad linfoproliferativa postrasplante incluye las siguientes opciones:
- Cirugía para extirpar el tumor. En ocasiones se administran dosis bajas de inmunodepresores después de un trasplante de células madre u órgano.
- Terapia dirigida (rituximab).
- Quimioterapia, con terapia dirigida (rituximab) o sin esta.
- Está en estudio el tratamiento con inmunoterapia con linfocitos de un donante o las propias células T del paciente dirigidos a la infección por el virus de Epstein-Barr. Este tratamiento solo está disponible en algunos centros en los Estados Unidos.
Linfomas no Hodgkin raros que se presentan en niños
Tratamiento del linfoma folicular de tipo infantil
Para obtener información de los tratamientos que se mencionan a continuación, consulte la sección Aspectos generales de las opciones de tratamiento.
El tratamiento del linfoma folicular en niños incluye las siguientes opciones:
- Cirugía.
- Quimioterapia combinada, con rituximab o sin este.
El tratamiento de niños cuyo cáncer presenta ciertos cambios en los genes es similar al que se administra a adultos con linfoma folicular. Para obtener información sobre el tratamiento del linfoma folicular en adultos, consulte Tratamiento del linfoma no Hodgkin en adultos.
Tratamiento del linfoma de zona marginal
Para obtener información de los tratamientos que se mencionan a continuación, consulte la sección Aspectos generales de las opciones de tratamiento.
El tratamiento del linfoma de zona marginal (incluso el linfoma de tejido linfoide asociado a mucosas [MALT]) en niños incluye las siguientes opciones:
- Cirugía.
- Radioterapia.
- Rituximab con quimioterapia o sin esta.
- Tratamiento con antibióticos para el linfoma MALT.
Tratamiento del linfoma primario del sistema nervioso central
Para obtener información de los tratamientos que se mencionan a continuación, consulte la sección Aspectos generales de las opciones de tratamiento.
El tratamiento del linfoma primario del sistema nervioso central en niños incluye la siguiente opción:
Tratamiento del linfoma periférico de células T
Para obtener información de los tratamientos que se mencionan a continuación, consulte la sección Aspectos generales de las opciones de tratamiento.
El tratamiento del linfoma periférico de células T en niños incluye las siguientes opciones:
- Quimioterapia.
- Radioterapia.
- Trasplante de células madre con las propias células del paciente o de un donante.
Tratamiento del linfoma cutáneo de células T
Para obtener información de los tratamientos que se mencionan a continuación, consulte la sección Aspectos generales de las opciones de tratamiento.
El tratamiento del linfoma subcutáneo de células T similar a la paniculitis en niños incluye las siguientes opciones:
- Observación cautelosa.
- Inmunoterapia con dosis altas de corticoesteroides con ciclosporina A o ruxolitinib o sin estos.
- Terapia dirigida (denileucina diftitox).
- Quimioterapia combinada.
- Terapia con retinoides.
- Trasplante de células madre.
El tratamiento del linfoma anaplásico de células grandescutáneo incluye las siguientes opciones:
- Cirugía, radioterapia o ambas.
Tratamiento de la micosis fungoide
Para obtener información de los tratamientos que se mencionan a continuación, consulte la sección Aspectos generales de las opciones de tratamiento.
El tratamiento de la micosis fungoide en niños incluye las siguientes opciones:
- Corticoesteroides aplicados en la piel.
- Retinoides.
- Radioterapia.
- Fototerapia (terapia de luz con radiación ultravioleta B).
Información adicional sobre el linfoma no Hodgkin infantil
Para obtener más información del Instituto Nacional del Cáncer sobre el linfoma no Hodgkin infantil, consulte los siguientes enlaces:
- Exploraciones con tomografía computarizada (TC) para el cáncer
- Trasplantes de células madre formadoras de sangre
- Terapia dirigida para tratar el cáncer
- Inmunoterapia para tratar el cáncer
La información que se presenta a continuación solo está disponible en inglés:
- Drugs Approved for Non-Hodgkin Lymphoma (Medicamentos aprobados para el linfoma no Hodgkin)
Para obtener más información sobre el cáncer en la niñez y otros recursos generales sobre el cáncer, consulte los siguientes enlaces:
- El cáncer
- Adolescentes y adultos jóvenes con cáncer
- Cánceres infantiles
- El cáncer en los niños y adolescentes
- Cómo hacer frente al cáncer
- Efectos tardíos del tratamiento anticanceroso en la niñez
- Estadificación del cáncer
- Preguntas para el médico sobre el cáncer
La información que se presenta a continuación solo está disponible en inglés:
- CureSearch for Children's Cancer (CureSearch para el cáncer infantil)
- Children with Cancer: A Guide for Parents (Niños con cáncer: manual para padres)
- For Survivors and Caregivers (Información para sobrevivientes de cáncer y las personas que los cuidan)
Información sobre este resumen del PDQ
Información sobre el PDQ
El Physician Data Query (PDQ) es la base de datos integral del Instituto Nacional del Cáncer (NCI) que contiene resúmenes de la última información publicada sobre los siguientes temas relacionados con el cáncer: prevención, detección, genética, tratamiento, cuidados médicos de apoyo, y medicina complementaria y alternativa. Se publican dos versiones de la mayoría de los resúmenes. La versión dirigida a profesionales de la salud se redacta en lenguaje técnico y contiene información detallada, mientras que la versión dirigida a pacientes se redacta en un lenguaje fácil de comprender, que no es técnico. Ambas versiones contienen información correcta y actualizada sobre el cáncer. Los resúmenes se escriben en inglés y en la mayoría de los casos se cuenta con una traducción al español.
El PDQ es un servicio del NCI, que forma parte de los Institutos Nacionales de la Salud (NIH). Los NIH son el centro de investigación biomédica del Gobierno federal. Los resúmenes del PDQ se basan en un análisis independiente de las publicaciones médicas. No constituyen declaraciones de la política del NCI ni de los NIH.
Propósito de este resumen
Este resumen del PDQ sobre el cáncer contiene información actualizada sobre el tratamiento del linfoma no Hodgkin infantil. El propósito es informar y ayudar a los pacientes, sus familiares y cuidadores. No ofrece pautas ni recomendaciones formales para la toma de decisiones relacionadas con la atención de la salud.
Revisores y actualizaciones
Los consejos editoriales redactan y actualizan los resúmenes de información sobre el cáncer del PDQ. Estos consejos los conforman equipos de especialistas en el tratamiento del cáncer y otras especialidades relacionadas con esta enfermedad. Los resúmenes se revisan de manera periódica y se modifican con información nueva. La fecha de actualización al pie de cada resumen indica cuándo se hizo el cambio más reciente.
La información en este resumen para pacientes proviene de la versión para profesionales de la salud, que el Consejo editorial del PDQ sobre el tratamiento pediátrico revisa de manera periódica y actualiza en caso necesario.
Información sobre ensayos clínicos
Un ensayo clínico es un estudio para responder a una pregunta científica; por ejemplo, si un tratamiento es mejor que otro. Los ensayos se basan en estudios anteriores y en lo que se aprendió en el laboratorio. Cada ensayo responde a ciertas preguntas científicas con el fin de encontrar formas nuevas y mejores de ayudar a los pacientes con cáncer. Durante los ensayos clínicos de tratamiento, se recopila información sobre los efectos de un tratamiento nuevo y su eficacia. Si un ensayo clínico indica que un tratamiento nuevo es mejor que el tratamiento estándar, el tratamiento nuevo quizás se convierta en el "estándar". Los pacientes pueden considerar la participación en un ensayo clínico. Algunos ensayos clínicos solo aceptan a pacientes que aún no comenzaron un tratamiento.
Para obtener más información sobre ensayos clínicos, consulte el portal de Internet del NCI. También puede llamar al número de contacto del NCI 1-800-422-6237 (1-800-4-CANCER), escribir un correo electrónico o usar el chat del Servicio de Información de Cáncer.
Permisos para el uso de este resumen
PDQ (Physician Data Query) es una marca registrada. Se autoriza el uso del texto de los documentos del PDQ; sin embargo, no se podrá identificar como un resumen de información sobre cáncer del PDQ del NCI, salvo que el resumen se reproduzca en su totalidad y se actualice de manera periódica. Por otra parte, se permitirá que un autor escriba una oración como “En el resumen del PDQ del NCI de información sobre la prevención del cáncer de mama se describen, de manera concisa, los siguientes riesgos: [incluir fragmento del resumen]”.
Se sugiere citar la referencia bibliográfica de este resumen del PDQ de la siguiente forma:
PDQ® sobre el tratamiento pediátrico. PDQ Tratamiento del linfoma no Hodgkin infantil. Bethesda, MD: National Cancer Institute. Actualización:
Las imágenes en este resumen se reproducen con autorización del autor, el artista o la editorial para uso exclusivo en los resúmenes del PDQ. La utilización de las imágenes fuera del PDQ requiere la autorización del propietario, que el Instituto Nacional del Cáncer no puede otorgar. Para obtener más información sobre el uso de las ilustraciones de este resumen o de otras imágenes relacionadas con el cáncer, consulte Visuals Online, una colección de más de 3000 imágenes científicas.
Cláusula sobre el descargo de responsabilidad
La información en estos resúmenes no se debe utilizar para justificar decisiones sobre reembolsos de seguros. Para obtener más información sobre la cobertura de seguros, consulte la página Manejo de la atención del cáncer en Cancer.gov/espanol.
Comuníquese con el Instituto Nacional del Cáncer
Para obtener más información sobre las opciones para comunicarse con el NCI, incluso la dirección de correo electrónico, el número telefónico o el chat, consulte la página del Servicio de Información de Cáncer del Instituto Nacional del Cáncer.